آشنایی با بیمارهای خود ایمنی در بزرگسالان و کودکان و راه درمان آن
|
در این بخش با بیمارهای خود ایمنی آشنا می شوید؛ حمله به سیستم ایمنی بدن توسط خود بدن خود ایمنی چیست؟ در حالت طبیعی سیستم ایمنی انسان وظیفه دارد تا از بدن در برابر مهاجمین خارجی، مثل ویروسها، محافظت کند. یعنی با ورود هر گونه نیروی خارجی سلولهای دفاعی آماده میشوند تا با آن مبارزه کنند. بگذارید اینطور بگوییم که بدن تفاوت بین سلولهای مفید خودی و مهاجمین را تشخیص میدهد. اما در بدن فرد مبتلا به اختلال خود ایمنی همه چیز فرق دارد و بدن او به اشتباه بخشی را به عنوان یک مهاجم غیرخودی شناسایی میکند. بنابراین آماده مبارزه با سلولهای سالم خود میشود. شدت و میزان این مبارزه نیز به نوع بیماری بستگی دارد و ممکن است که تنها یک عضو درگیر شود یا اینکه تمام بدن گرفتار این اشتباه شوند. علت بیماری خود ایمنی به طور کلی پزشکان هنوز علت اختلال خود ایمنی را تشخیص ندادهاند، چرا که این بیماری طیف مختلفی از مشکلات را به وجود میآورد. ولی با این حال نشانههایی وجود دارند که نشان میدهد برخی از افراد بیشتر دچار آن میشوند. عواملی مانند استرس، ژنتیک، استفاده از برخی داروها، قرار گرفتن در مجاورت مواد شیمیایی و التهاب میتوانند درصد بروز آن را افزایش دهند. از طرفی رژیم غذایی نیز شاید خیلی بیتاثیر نباشد، زیرا گفته میشود مصرف خوراکیهای پر نمک، غذاهای چرب و شیرینی زیاد هم باعث به وجود آمدن این بیماری میشوند. همچنین طبق تحقیقات زنان بیشتر از مردان دچار ابتلا به اختلال خود ایمنی میشوند و این بیماری در سنین باروری بیشتر رخ میدهد. با اینکه بیشتر انواع این بیماری هنوز نادر است و در افراد کمتری دیده میشوند، ولی باز هم به دلایل ناشناختهای در حال افزایش بوده و انسانهای مختلفی را تحت تاثیر قرار میدهد. علائم بیماری خود ایمنی همانطور که گفتیم، این بیماری میتواند به بخش خاصی از بدن آسیب بزند و به این ترتیب علائم مختلفی دارد. ولی برخی از نشانههای زیر در اکثر آن ها مشترک است و در صورت بروز هر کدام، بهتر است که برای آزمایشهای اولیه اقدام کنید:
انواع بیماری خود ایمنی این بیماری گونههای مختلفی را دربر میگیرد و تعداد آن رو به افزایش است که شاید بتوان آن ها را حدود 80 گونه در نظر گرفت. ما در ادامه قصد داریم تا تعدادی از شایع ترین اختلالات خود ایمنی را برای شما شرح دهیم:
لیست خود را با معرفی و بررسی یکی از رایجترین و معروفترین این بیماریها، یعنی ام اس شروع میکنیم. ام اس نوعی اختلال است که در آن به غلافهای سلول عصبی آسیب میرسد. در واقع آن ها باید به عنوان پوششدهنده عمل کنند و سلول را از آسیب دور نگه دارند، ولی بیماری ام اس عمکلرد غلافها را دچار مشکل کرده و در نتیجه باعث اختلال در پیامرسانی بین بدن و مغز میشود. بیماری خود ایمنی ام اس، ابتدا با علائم خفیفتری مثل بی حسی، ضعف یا گزگز شدن دست و پا خود را نشان میدهد. اما با گذشت چندین سال پیشرفت کرده و پس از آن بیشتر مبتلایان حتی برای راه رفتن نیز به کمک نیاز دارند.  سلیاک نمیتوانند غذاها و خوراکیهای حاوی گلوتن را مصرف کنند. این ماده نوعی پروتئین است که در غذاهای مختلف، مخصوصا در جو و غلات وجود دارد. این نوع از بیماری خود ایمنی، در هنگام خوردن گلوتن ظاهر میشود. با ورود گلوتن به روده، حس التهاب و سوزش به وجود میآید. از نشانههای سلیاک میتوان به درد شکم و اسهال اشاره کرد و نباید آن را با حساسیت به گلوتن اشتباه گرفت. زیرا این دو کمی شبیه به هم هستند و برای تشخیص دقیقتر به آزمایش احتیاج است. سلیاک نمیتوانند غذاها و خوراکیهای حاوی گلوتن را مصرف کنند. این ماده نوعی پروتئین است که در غذاهای مختلف، مخصوصا در جو و غلات وجود دارد. این نوع از بیماری خود ایمنی، در هنگام خوردن گلوتن ظاهر میشود. با ورود گلوتن به روده، حس التهاب و سوزش به وجود میآید. از نشانههای سلیاک میتوان به درد شکم و اسهال اشاره کرد و نباید آن را با حساسیت به گلوتن اشتباه گرفت. زیرا این دو کمی شبیه به هم هستند و برای تشخیص دقیقتر به آزمایش احتیاج است.
یکی دیگر از شایع ترین بیماری های خود ایمنی، دیابت نوع 1است که تغییرات زیادی را در سبک زندگی و رژیم غذایی مبتلایان ایجاد میکند. در این اختلال، بدن فرد بیمار به سلولهای سازنده هورمون انسولین حمله کرده و در نتیجه در عملکرد قند خون مشکل ایجاد میشود. در صورت عدم توجه، بیماری دیابت خطرناکتر شده و به قلب، چشم و کلیهها آسیب جدی میزند.  روماتسیم مفصلی دست و پنجه نرم میکنند، حتما نشانههایی مثل گرما، قرمزی و دردهای مفصلی را تجربه کردهاند. در این بیماری سیستم ایمنی بدن به مفاصل حمله کرده و دردهای شدیدی را ایجاد میکند. علائم این مریضی به مرور زمان شدیدتر شده و ممکن است فرد را از لحاظ روحی هم تحت تاثیر قرار دهد. روماتسیم مفصلی دست و پنجه نرم میکنند، حتما نشانههایی مثل گرما، قرمزی و دردهای مفصلی را تجربه کردهاند. در این بیماری سیستم ایمنی بدن به مفاصل حمله کرده و دردهای شدیدی را ایجاد میکند. علائم این مریضی به مرور زمان شدیدتر شده و ممکن است فرد را از لحاظ روحی هم تحت تاثیر قرار دهد.
این بیماری را نمیتوان فقط یک نوع بیماری در نظر گرفت، چرا که مدلهای متفاوتی دارد که هر کدام به قسمت متفاوتی از دستگاه گوارش آسیب میزند. مثلا یک بیماری به نام کرون وجود دارد که میتواند حس سوزش را از دهان تا معقد ایجاد کند. یا مثلا گونه دیگری از خود ایمنی به نام کولیت زخمی، فقط جدار روده بزرگ و راست روده را گرفتار بیماری میکند.
نوع دیگری از التهاب وجود دارد که در آن سیستم ایمنی بدن اشتباهی به رگهای خونی حمله میکند. در نتیجه این حمله رگها مسدود شده و فشار خون کمتر میشود.
شاید بسیاری از ما لوپوس منتشر را به خاطر ایجاد دانههایی که روی پوست به وجود میآورد، بشناسیم و فکر کنیم که فقط باعث مشکلات پوستی میشود. اما علاوه بر این، اندامهای دیگری مانند مغز، مفاصل و کلیهها را نیز درگیر میکند. بنابراین بهتر است در صورت بروز درد در مفاصل یا احساس خستگی شدید نیز به پزشک مراجعه کنید. 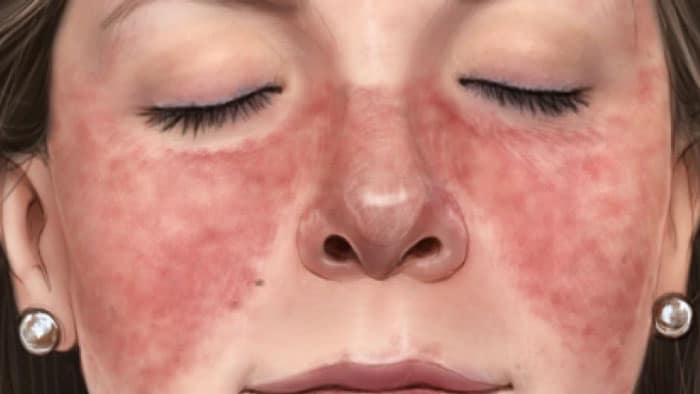 کم خونی یکی دیگر از انواع بیماری های خود ایمنی است که به خاطر کمبود نوعی از پروتئین به وجود میآید. سلولهای معده وظیفه ساختن این پروتئین را بر عهده دارند که جهت جذب ویتامین ب12 ضروری است. در نتیجه فرد نمیتواند به طور مناسبی DNA را سنتز کند و به کم خونی مبتلا میشود. از نشانههای این بیماری میتوان به کاهش وزن، سرگیجه، ضعف، بیحسی دست و پا، رنگ پریدگی و تنگی نفس اشاره کرد. کم خونی یکی دیگر از انواع بیماری های خود ایمنی است که به خاطر کمبود نوعی از پروتئین به وجود میآید. سلولهای معده وظیفه ساختن این پروتئین را بر عهده دارند که جهت جذب ویتامین ب12 ضروری است. در نتیجه فرد نمیتواند به طور مناسبی DNA را سنتز کند و به کم خونی مبتلا میشود. از نشانههای این بیماری میتوان به کاهش وزن، سرگیجه، ضعف، بیحسی دست و پا، رنگ پریدگی و تنگی نفس اشاره کرد.
از دیگر شایع ترین اختلالات خود ایمنی، آدیسون است که غدد کلیوی را تحت تاثیرقرار میدهد. این غدهها باید هورمونهای آلدوسترون و کورتیزول را تولید کنند تا نسبت کربوهیدرات و شکر به درستی تنظیم شوند. پس اگر این هورمونها کم باشند، فرد دچار کاهش وزن، ضعف و افت قند خون میشود.
شاید نام این اختلال برای شما آشنا نباشد، ولی جزو مهمترین بیماری های خود ایمنی به حساب میآید. فرد مبتلا معمولا دچار خشکی چشم، خشکی دهان و درد مفاصل میشود. زیرا این بیماری نه تنها مفصل را تحت تاثیر قرار میدهد بلکه به غدههایی که چشم و دهان را نیز مرطوب نگه میدارند هم آسیب میرساند.
بیماری خود ایمنی تیروئید در افراد زیادی دیده میشود و در مراحل اولیه، درمان نسبتا قابل کنترلتری دارد. این بیماری در تولید هورمون تیروئید تغییراتی را به وجود میآورد و باعث کم کاری آن میشود. نهایتا خود را با علائمی همچون خستگی، افزایش وزن، ریزش مو یا التهاب غده تیروئید نشان میدهد. 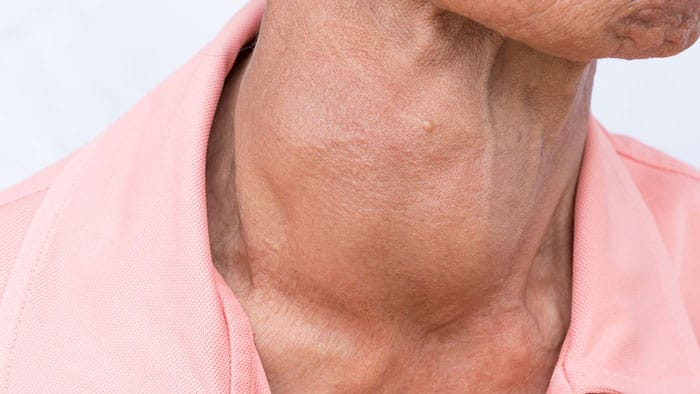 بهترین متخصص گوارش و کبد شما را ویزیت کند تا مشخص شود که آیا شما به بیماری های خود ایمنی دچار هستید یا خیر! پزشکان انواع مختلفی از معاینات جسمی و آزمایشها را انجام میدهند تا از طریق دنبال کردن نشانهها یا وجود آنتیبادیهای خاص، متوجه نوع بیماری بشوند. بهترین متخصص گوارش و کبد شما را ویزیت کند تا مشخص شود که آیا شما به بیماری های خود ایمنی دچار هستید یا خیر! پزشکان انواع مختلفی از معاینات جسمی و آزمایشها را انجام میدهند تا از طریق دنبال کردن نشانهها یا وجود آنتیبادیهای خاص، متوجه نوع بیماری بشوند.آزمایش (خون، ادرار، مدفوع) خود را در محل انجام دهید درمان خود ایمنی از آنجاییکه این بیماریها بخشهای مختلفی را تحت تاثیر قرار میدهند، بنابراین نمیتوان درمان یکسانی را در نظر گرفت. همچنین معمولا این روشها بیماران را برای همیشه درمان نمیکنند و بیشتر جنبه کنترل و کاهش درد را دارند. ولی برخی از درمان ها را میتوان به عنوان راه مقابله با بیماری در نظر گرفت که برای اکثر گونههای این اختلال کاربرد دارند. این موارد به شرح زیر هستند:
راه پیشگیری از ابتلا به بیماری خود ایمنی در ابتدای مطلب عنوان کردیم که بیشتر این بیماریها ریشه وراثتی دارند و شاید نتوان به طور قطعی از آن ها دور ماند. ولی با پیشگیری و کنترل، حتما تا حد زیادی موفق به کنترل آن ها خواهید شد و از پیشرفت بیماریها جلوگیری میشود. بنابراین پیشنهاد میکنیم که چکاپ سالانه را فراموش نکنید و در صورت احساس هر گونه علائم غیر طبیعی، به پزشک مراجعه کنید. همچنین داشتن تغذیه مناسب و رژیم غذایی سالم و مقوی، بهترین راه مقابله با بیماری خود ایمنی و بسیاری از بیماریهای دیگر است. در این بخش نیز نگاهی به بیماری خود ایمنی کودکان خواهیم داشت. | |
|
* تعریف بیماری خودایمنی در کودکان چیست؟ به مجموعه ای از بیماریهایی گفته می شود که سیستم ایمنی بدن برعلیه برخی بافتهای خود وارد عمل شده و به دلیل آنکه آنها را غیر خودی تلقی می نماید بر علیه آنها با تولید آنتی بادی وارد عمل شده و این عمل باعث تخریب و اختلال در عملکرد بافت مزبور می شود. * چه عواملی باعث ابتلا به این بیماری می شوند؟ آیا خودایمنی در کودکان یک بیماری ژنتیکی است؟ عموما علتی قطعی برای بیماریهای خود ایمنی یافت نمی شود ولی عواملی وجود دارند که زمینه ساز بروز بیماری خود ایمنی می شود. از مهمترین این عوامل عوامل ژنتیکی هستند. به عبارت دیگر بیماریهای خود ایمنی در همه افراد رخ نمی دهد بلکه در گروهی اتفاق می افتند که زمینه ژنتیکی بیماری را داشته باشند. این زمینه ژنتیکی برای هر نوع بیماری خود ایمنی متفاوت است ولی گاهی اوقات یک فرد ممکن است زمینه چند بیماری را همزمان داشته باشد و یا یک زمینه ژنتیکی مستعد کننده برای ابتلاء به چند بیماری باشد. به همین دلیل است که این بیماریهای در خانواده هائی که ازدواج فامیلی دارند بیشتر دیده می شود و همچنین یکی از سوالات مهمی که پزشک از بیماران مشکوک به بیماریهای خود ایمنی پرسش می نماید این است که آیا بیماری مشابه در بستگان بیمار بویژه در بستگان درجه یک وجود دارد یا خیر؟ البته این زمینه ژنتیکی ممکن است تا پایان عمر برای فرد سبب ایجاد بیماری نشود به عبارت دیگر زمینه ژنتیکی در حضور عوامل محیطی سبب بروز بیماری می شود و نه به تنهائی. پس عوامل محیطی در بروز بیمار نقش به سزائی دارند. برای هر بیماری ممکن است یک عامل محیطی سبب بروز بیماری شود. از مهمترین عوامل محیطی که در بسیاری از بیماریهای خود ایمنی (در حضور زمینه ژنتیک مثبت) سبب بروز بیماری می شوند عفونتها هستند. در بسیاری از بیماران سابقه ای از ابتلاء به یک عفونت ویروسی به ویژه عفونتهای ویروسی تنفسی وجود دارد که البته در بسیاری از موارد نوع عفونت ویروسی مشخص نیست. همچنین عفونتهای باکتریال و با شیوع کمتر عفونتهای انگلی و ریکتزیایی می توانند عامل بروز دهنده بیماری باشند. در واقع پس از ورود عامل عفونی به بدن در حالت طبیعی سیستم ایمنی وارد عمل شده و نسبت به کنترل عامل عفونی و تبعات ناشی از آن واکنش نشان می دهد. در این دسته از بیماران که زمینه ژنتیکی وجود دارد واکنش ایجاد شده از کنترل خارج شده و باعث بروز عوارض ناخواسته دیگری می شود. به عبارت دیگر یکی از وظایف سیستم ایمنی آزاد نمودن فاکتورهای ضد التهابی است که توانائی کنترل التهاب را در شرایط خاص دارند. در واقع در این دسته از بیماریهای با یک سیستم ایمنی افسار گسیخته مواجه هستیم که عامل شروع کننده آن در بسیاری از موارد عامل عفونی است که در بسیاری از افراد اتفاق می افتد ولی در این گروه خاص بیماران با افسار گسیختگی این سیستم مواجه می شویم. در این هنگام وظیفه پزشک ایجاد تعادل در سیستم ایمنی می باشد. برای فهم ساده تر مطلب مثال ملموسی می توان مطرح نمود. فرض نمائیم در جامعه یک بحران ایجاد می شود نیروهای انتظامی که در حالت عادی در پادگانها در حال آماده باش برای ایفای نقش در شرایط خاص هستند به صحنه بحران فراخوانده می شوند. این نیروها به خوبی بحران را کنترل می نمایند و پس از کنترل بحران به دلایل مختلف به پادگانها باز نمی گردند. این دلایل می تواند عدم حضور فرمانده برای صدور دستور باشد ویا قطع دستگاه پیام گیر از مرکز فرماندهی برای دریافت دستور توقف عملیات و یا یاغی شدن سربازها علیرغم صدور و دریافت پیام باشد. علت هرچه باشد حضور بیش از حد این سربازان در صحنه باعث اختلالاتی در آن جامعه خواهد شد. این اختلالات می تواند ایجاد اختلال در رفت و آمد خیابانها، احساس ناامنی و حکومت نظامی برای افراد آن جامعه (از طرف نیروهایی که وظیفه ایجاد امنیت اجتماعی را برعهده دارند) و یا تحمیل هزینه های ناخواسته و پیش بینی نشده بر سیستم اداره کننده جامعه باشد. در اینجا فارغ از اینکه انگیزه این افراد چیست وظیفه گرداندن جامعه بازگرداندن این افراد به پادگانهای خود است. مشابه همین اتفاق نیز در بدن رخ می دهد و پزشک باید عوامل التهابی که برای دفع از بدن در حین عفونت فعال شده اند ولی بعد از کنترل عفونت حاضر به تمکین از سیستم کنترلی بدن نستند را با دارو کنترل نماید. * عوامل محیطی چه تاثیری بر خودایمنی کودکان می گذارد؟ از عوامل محیطی دیگر غیر از عفونتها که می توانند باعث بروز این اختلل در سیستم ایمنی شوند مواد شیمیائی و از جمله داروها هستند. بنابراین شرایط اقلیمی یک منطقه می تواند باعث افزایش شیوع یک بیماری خود ایمنی در یک منطقه نسبت به مناطق دیگر می شود. از عوامل محیطی دیگر واکسنها می باشند. برخی از این بیماریها در سنینی که واکسن تزریق می شود شیوع بیشتری پیدا می نمایند. این اتفاق می تواند ناشی از عامل عفونی موجود در واکسن و یا مستقل از اجزاء عفونی و مواد اضافه شده به واکسنها باشد. نور خورشید نیز در برخی از بیماریهای خود ایمنی از جمله لوپوس باعث بروز علائم بالینی، شعله ورشدن بیماری کنترل شده و یا عدم کنترل بیماری گردد. تغییرات فیزیولوژیک بدن مانند افزایش ترشح هورمونها در حین بلوغ و یا حاملگی از عوامل بروز و یا شعله ور شدن برخی از بیماریهای خود ایمنی به ویژه در جنس مونث می باشد. به همین دلیل برخی از این بیماریها در سنین پائین نادر هستند و شیوع آن با افزایش سن افزایش می یابد. * نشانههای بیماری خودایمنی در کودکان چیست؟ (علائمی که برای والدین زنگ هشدار را به صدا در بیاورد) بیماریهای خود ایمنی به بیماریهای کلاژن واسکولار یا بیماریهای بافت همبند و عروقی نیز معروف هستند. هر عضو بدن که بافت همبند و عروق داشته باشد از ابتلاء این بیماریها مصون نخواهد بود که طبیعتا این شامل همه اعضاء بدن خواهد شد. البته بسته به نوع بیماری می تواند جزء عروقی و یا جزء بافت همبند علامت غالب باشد. پوست از ارگانهای بسیار شایع در این بیماریها است. انواع ضایعات پوستی در بیماریهای مختلف دیده می شود. مفاصل نیز از بافتهای همبند بدن می باشد و بیش از 100 مفصل در بدن وجود دارد که می تواند دچار التهاب شود. از گرفتاری های عروقی نیز بسته به نوع بیماری می تواند سرخرگها و یا سیاهرگها و همچنین عروق بزگ مانند آئورت، عروق متوسط مانند عروق کلیه و یا عروق کوچک گرفتار شود. کلیه و بیضه ها و درجات بعدی ریه ها، مغز و دستگاه گوارش ارگانهای بسیار پر عروق هستند که شانس ابتلاء آنها در این بیماریها زیاد است. فشارخون بالا نیز از علائم شایع دیگر این بیماریها می باشد. ولی همانطور که گفته شد هیچ ارگانی از ابتلاء در بیماریهای خود ایمنی مصون نخواهند بود. * خودایمنی کودکان چه تفاوتی با خودایمنی بزرگسالان دارد؟ آیا در سنین خاصی احتمال ابتلا به این بیماری بیشتر هست؟ برخی از بیماریهای خود ایمنی خاص دوران کودکی هستند و در بالغین بسیار نادر هستند مانند بیماری کاواساکی و بیماری هنوخ شوئن لاین پورپورا. برعکس این حالت نیز وجود دارد و بیماریهای هستند که در بالغین در سنین میانسالی و یا در سنین کهنسالی رخ می دهد و در کودکان دیده نمی شود. بسیاری از این بیماریها شکل مزمن پیدا می نمایند و به دلیل ابتلاء کودکان در سنین پائین و طولانی شدن بیماری، عوارض بیماری بیشتر خواهد شد. خوشبختانه بیماریهای التهابی عروق در کودکان عموما شکل حاد داشته و مزمن نمی شوند ولی ممکن است عوارض پایداری داشته باشند. همچنین بیماریهای التهابی مفصل نیز از پیش آگهی بهتری نسبت به بالغین برخوردار هستند. * دخترها بیشتر در معرض ابتلا به این بیماری هستند یا پسرها؟ به صورت کلی بیماریهای خود ایمنی در جنس مونث سایعتر است ولی برخی بیماریها شیوع برابری در دو جنس دارند و برخی نیز در جنس مذکر شیوع بیشتری دارند. البته شیوع بیماریها عموما در سنین قبل از 5 سالگی تفاوت جنسی ندارند. * آیا خودایمنی در کودکان قابل پیش گیری است؟ (مثلا آزمایشات غربالگری یا جلوگیری از ازدواج فامیلی) خوشبختانه بیماریهای خود ایمنی از شیوع بالائی برخوردار نیستند و از آنجائی که در صورت شناسائی بیماری قبل از شروع علائم بالینی نیز لزومی به درمان نمی باشد و در واقع درمان زود رس نمی تواند از بروز بیماری پیشگیری نماید بنابراین غربالگری برای این بیماریها توصیه نمی شود ولی در صورت شیوع این بیماریها در یک فامیل توجه به علائم بیماری در سایر افراد خانواده بویژه در کودکان اهمیت دارد. در صورت بروز اولیه علام بیماری بدون اتلاف وقت باید بیمار به متخصص روماتولوژی کودکان ارجاع گردد و برای پیشگیری از عوارض بیماری تشخیص و درمان به موقع شروع شود. جلوگیری از ازدواج فامیلی برای پیشگیری از این بیماریها توصیه نمی شود ولی مشاوره قبل از ازدواج برای اطلاع کافی زوجین از احتمال تکرار بیماریهای شایع در فامیلی لازم است. * آیا زایمان طبیعی مانع ابتلای کودک به خودایمنی می شود؟ به صورت کلی زایمان طبیعی با اختلالات کمتر سیستم ایمنی همراه است و باعث ایجاد تعادل پایدارتر در سیستم ایمنی می شود ولی در بسیاری از این بیماریها شواهد کافی برای تاثیر مستقیم و قابل توجه زایمان طبیعی در پیشگیری از این دسته از بیماری ها وجود ندارد. * راه های درمان کدامند؟ درمان این بیماریها بسته به نوع بیماری متفاوت است. برخی از این بیماریها خود کنترل شونده هستند و درمان بیمری برای پیشگیری از عوارض جدی بیماری است. برخی نیز نیازمند توجه و درمان جدی هستند در غیر اینصورت ممکن است سبب گرفتاری و عوارض ارگانهای حیاتی مانند قلب، مغز و کلیه شوند. درمان این بیماریها عموما با داروهای ضدالتهابی ضعیف مانند داروهای ضد التهابی غیر استروئیدی و یا قوی مانند استروئیدها (بسته به نوع بیماری) می باشند. داروهای تضعیف کننده سیستم ایمنی نیز در موارد شدید بیماری بویژه در گرفتاری ارگانهای حیاتی باید مورد استفاده قرار گیرد. * تغذیه در پیش گیری یا درمان چه نقشی دارد؟ از آنجائی که علل این بیماریها عموما ناشناخته اند بنابراین امکان پیشگیری از این بیماریها نیز عملا وجود ندارد ولی تغذیه سالم و متنوع بویژه با مواد غذائی طبیعی و حاوی مواد آنتی اکسیدان می تواند باعث کاهش بروز بیماری در افراد دارای زمینه ژنتیکی مثبت گردد. در صورت ابتلا کودک به این بیماریها و شروع درمان تغذیه برای پیشگیری از عوارض بیماری و درمانهای داروئی نقش به سزائی دارد. این بیماریها اغلب با کم تحرکی همراه هستند و درمان با داروهای استروئیدی می تواند باعث عوارض مانند پوکی استخوان گردد. همچنین کم اشتهائی و یا التهاب دستگاه گوارش می تواند باعث کمبود ویتامینها و مواد ریزمغذی ضروری برای رشد گردد. بنابراین توجه به درمان به موقع و عوارض داروها در تغذیه کودک ضروری است. * سلول های بنیادی به کمک بیماری می آیند یا خیر؟ (اگر موثر هستند، از چه سنی و به چه شکل باید والدین اقدام کنند؟ چه هزینه ای دارد؟ (مالی/ جانی)) درمان با سلولهای بنیادی یکی از آخرین درمانهایی است که مورد توجه قرار گرفته و اکنون در حد تحقیقاتی مورد استفاده قرار می گیرد بنابراین برای درمان بیماریها و یا افرادی که به داروهای معمول پاسخ نمی دهند و با رعایت اصول اخلاقی و مطلع کردن بیمار و قیم وی از میزان تاثیر این نوع درمان و مزایا و معایب شناخته شده و ناشناخته آن صورت می گیرد. * خودایمنی چه ارتباطی با بیماری هایی مثل کم خونی و پر کاری یا کم کاری تیروئید دارد؟ همانگونه که ذکر شد بیماریهای خود ایمنی با گرفتاریهای ارگانهای مختلف همراه هستند. کم خونی از علائم بسیار شایع در تمامی بیماریهای خود ایمنی می باشد که علل مختلفی دارد از جمله:
به همین دلیل نیز تا کنترل بیماری و التهاب عموما درمان برای رفع کم خونی با موفقیت همراه نیست و قدم اول کنترل التهاب می باشد. با کنترل التهاب ضمن کاهش آنتی بادیهای موجود در گردش خون، اشتهای بیمار و امکان جذب مواد ریزمغذی بیشتر شده و کم خونی بتدریج رفع می گردد. در صورت عدم رفع آن در این مرحله تجویز داروهای مکمل توصیه می شود. منبع: انجمن روماتولوژی ایران | |
- ادامه مطلب
تاریخ: شنبه , 18 آذر 1402 (10:26)
- گزارش تخلف مطلب

 ترومبوز ورید های عمقی، جراحی و جراحت ناشی از آسیب می توانند عملکرد سیستم وریدی اندام های انتهایی تحتانی را به شدت مختل کنند. از جمله این جراحی ها می توان به برش ورید ها، ترمیم کامل مفصل زانو و برداشت ورید صافن جهت استفاده در فرایند بای پس عروق کرونر اشاره کرد.
ترومبوز ورید های عمقی، جراحی و جراحت ناشی از آسیب می توانند عملکرد سیستم وریدی اندام های انتهایی تحتانی را به شدت مختل کنند. از جمله این جراحی ها می توان به برش ورید ها، ترمیم کامل مفصل زانو و برداشت ورید صافن جهت استفاده در فرایند بای پس عروق کرونر اشاره کرد. درمان لیزری درون عروقی ورید ها از دیگر فرایند های درمان این مشکل است.
درمان لیزری درون عروقی ورید ها از دیگر فرایند های درمان این مشکل است.