جوان سازی صورت

جوانسازی پوست چیست و انواع روش های جوانسازی پوست کدامند؟
پیر شدن پوست یک فرآیند طبیعی در بدن است که نمیتوان مانع شد. اما میتوان با مراقبت بیشتر آن را به تعویق انداخت. اما همیشه افزایش سن نیست که باعث میشود پوستتان پیر و شکننده بنظر برسد. سبک زندگی ناسالم، سیگار کشیدن، آلودگی هوا و قرار گرفتن در معرض اشعه خورشید هم به پوست آسیب میرسانند. اما میدانیم که همیشه پیشگیری بهتر از درمان است. پس تا وقتی کار از کار نگذشته به فکر مراقبت و جوانسازی پوست صورتتان باشید!
امروزه خانمها و آقایان زیادی از روشهای مختلف جوانسازی پوست استفاده میکنند تا پوست صورتشان جوان و شاداب بنظر برسد. اما اینکه روشهای جوانسازی پوست آقایان و خانمها چیست؟ و بهترین و موثرترین روشهای جوانسازی کدامند؟
نشانه های پیری پوست چیست؟
قبل از اینکه درباره روشهای جوانسازی پوست صحبت کنیم، بهتر است نشانههای پیری در پوست صورت را بشناسیم تا به موقع برای جوانسازی پوست اقدام کنیم. در ادامه ما به سه نشانه اصلی پیری پوست اشاره کردیم.
چین و چروک
اولین نشانههای پیری پوست با نمایان شدن خطوط دور چشم، خط خنده و اخم و خطوط پیشانی آغاز میشود. در ابتدا این خطوط حالت داینامیک یا پویا دارند. یعنی فقط وقتی حالت چهرهتان را تغییر میدهید معلوم میشوند.
چین و چروکها معمولا از سی سالگی خودشان را نشان میدهند. اما فرآیند پیر شدن در افراد مختلف متفاوت است. در نتیجه بوجود آمدن این چین و چروکها به ژنتیک و سبک زندگی فرد هم بستگی دارد.
شل شدن پوست و لاغری صورت
همانطور که در تصویر میبینید تغییرات پوست در گذر زمان باعث شل شدن و افتادگی پوست صورت شده که در ادامه ما علل اصلی این تغییرات ر بررسی میکنیم.
کاهش کلاژن و الاستین
با بالا رفتن سن تولید کلاژن و الاستین در پوست کم میشود. در نتیجه رطوبت پوست صورت کاهش مییابد. خطوط پنجه کلاغی، خط خنده، تیرگی و خشکی پوست هم به همین دلیل اتفاق میافتد.
از بین رفتن بافت چربی
زیر لایههای مختلف پوست بافت چربی قرار دارد. این بافت چربی فرم صورت را بخوبی حفظ میکند. اما با بالا رفتن سن این لایههای چربی نازک میشوند و از بین میروند. در نتیجه چین و چروکهای اطراف لب و روی پیشانی بیشتر به چشم میآیند.
تحلیل رفتن ماهیچههای صورت
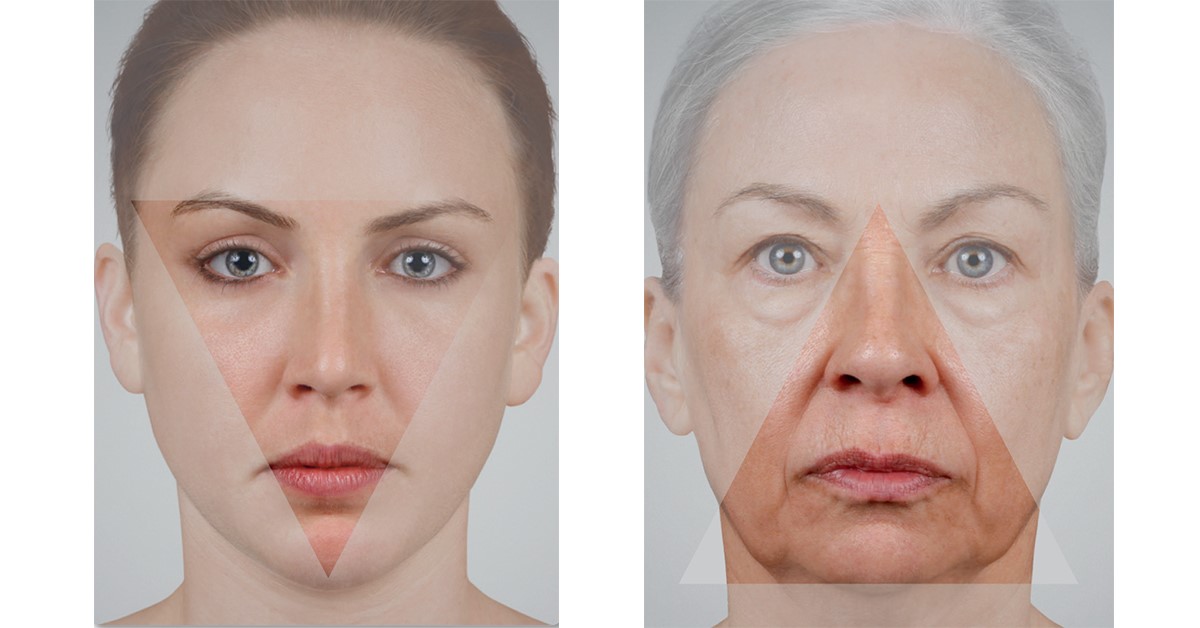
ماهیچههای صورت زیر بافت چربی قرار دارند. با از بین رفتن بافت چربی، این ماهیچهها استحکام خود را از دست میدهند و شل میشوند. به علت جاذبه زمین عضلات صورت به سمت پایین کشیده میشوند و مانند تصویر یک مثلث روی قاعده را تشکیل میدهند.
استخوانهای صورت
استخوانها ساختار اصلی صورت اند که عضلات و چربی رو آن هستند. همانطور که گفتیم از بین رفتن چربی باعث لاغر شدن صورت و تحلیل ماهیچهها باعث افتادگی پوست صورت میشوند. در نتیجه فرم و زاویه صورت تغییر میکند.
رفع چین و چروک پوست و روشهای آن
مطالعه مقاله مرتبط
تغییر لایه های پوستی
پوست از سه لایه اپیدرم، درم و هیپودرم تشکیل شده. این سه لایه علاوه بر اینکه به بافت چربی و ماهیچهای متصل هستند، وظیفه ساخت سلولهای جدید و ترمیم پوست را هم به عهده دارند. بطور متوسط در هر دقیقه حدود 30 هزار سلول پوستی میمیرند و جایگزین میشوند. اما افزایش سن، مصرف دخانیات، اشعه فرابنفش خورشید و استفاده از شویندههای نامناسب عملکرد این سلولها را تا حدودی مختل میکند.
جوانسازی پوست چیست؟
چین و چروک، آکنه، کک و مک و لکه، خشکی و پوسته شدن از شایعترین مشکلات پوستی هستند که در گذر زمان یا در اثر مراقبتهای نادرست بوجود میآیند. یکی از راههای پیشگیری و مراقبت بیشتر از پوست صورت روشهای جوانسازی پوست است. با انجام روشهای مختلف جوانسازی پوست میتوانید به میزان قابل توجهی از پیری پوست جلوگیری کنید. البته برای جوانسازی گردن، دست و سایر نقاط هم میتوان اقدامات مختلف انجام داد و منظورمان از پوست محدود به صورت نیست.
چه زمانی باید جوانسازی پوست صورت را انجام داد؟
جوانسازی و مراقبت از پوست سن و سال خاصی ندارد. همچنین یادتان باشد که نباید مشکل پوستی داشته باشید یا پوست صورتتان افتاده و چروکیده شده باشد تا به فکر روشهای جوانسازی باشید.
جوانسازی پوست صورت یک اقدام پیشگیرانه است که شامل مجموعه گسترده ای از خدمات میشود.
5 راهکار ساده برای جوانسازی پوست را بشناسید
برای جوانسازی پوست روشهای موثری وجود دارند که باید در کلینیک و توسط پزشک متخصص انجام شوند. اما راهکارهای سادهای هم برای جوانسازی پوست صورت وجود دارند که اگر تبدیل به عادت شوند، در بلند مدت نتایج مطلوبی دارند. در ادامه برخی از این راهکارهای ساده را معرفی میکنیم.
کرم ضد آفتاب را فراموش نکنید
یکی از اصلیترین عوامل پیری پوست، اشعه مضر خورشید است. به همین خاطر عادت کنید که قبل از بیرون رفتن از منزل حتما ضد آفتاب بزنید. اگر پوست چرب یا خشک دارید ضد آفتاب مناسب با نوع پوستتان را انتخاب کنید. همچنین از کرمهایی که SPF بالای 30 دارند استفاده کنید.
عینک آفتابی بزنید
عینک آفتابی فقط برای محافظت از چشمهای نیست. بلکه از پوست نازک اطراف چشم هم مراقبت میکند و مانع بوجود آمدن خط اخم و خطوط پنجه کلاغی میشود.
آب بنوشید
کم آبی بدن، تاثیر مستقیم روی چروک شدن و تیره شدن پوست دارد. همچنین باعث تجمع چربی زیر پوست میشود. پس به میزان مناسب آب بنوشید و از کرمهای آبرسان هم استفاده کنید.
از نوشیدنیهای الکلی پرهیز کنید
بر اساس تحقیقات Insider.com، نوشیدن الکل تاثیر مستقیم بر پیری و چروک شدن پوست دارد. نتایج این تحقیق نشان داده که تا یک روز بعد از نوشیدن هنوز پوست کم آب و خشک است. پس از مدت یک هفته ترک نوشیدن نوشیدنیهای الکلی پوست به تدریج ترمیم و آبرسانی میشود. در نهایت بعد از گذشت یکسال پوست صورت به حالت طبیعی خود باز میگردد.
از ژل یا فوم شست و شو صورت استفاده کنید
امروزه شویندههای مختلفی برای انواع پوستها وجود دارند. برای مثال ژل یا فوم شست و شو صورت هم شویندههای سبکی هستند و هم برای انواع پوستهای چرب و خشک محصولات متنوعی دارند.
درمان جای جوش: معرفی سریعترین درمان ها
روتین پوستی مناسب داشته باشید
اگر در طول روز از مواد آرایشی، کرم و لوسیون استفاده میکنید و در معرض نور خورشید، آلودگی هوا و آلودگیهای محیطی هم قرار میگیرید، باید یک روتین پوستی مناسب داشته باشید. روتین پوستی فقط مخصوص خانمها نیست و بسیاری از آقایان هم به سلامت و جوانسازی پوست خود اهمیت میدهند. در ادامه یک روتین پوستی ساده و سریع برای خانمها و آقاین را بررسی میکنیم.
روتین پوستی مناسب آقایان
چین و چروکهای دور چشم، خط اخم و تیرگی دور چشم نتیجه مراقبت نکردن از پوست صورت است. در اینجا یک روتین پوستی ساده و موثر برای آقایان را معرفی کردیم.
- اولین قدم روتین پوستی همیشه شست و شوی صورت است. اگر پوست چرب یا خشک دارید از شوینده مناسب خودتان استفاده کنید. تا پوستتان با چری یا خشکی بیش از حد مواجه نشود.
- کرم دور چشم یکی از مهمترین قسمتهای روتین پوست صورت است که باعث شادابی و جوانسازی پوست میشود. پوست دور چشم از بقیه صورت ظریفتر و آسیب پذیرتر است.
- سپس از یک مرطوب کننده یا آبرسان استفاده کنید تا کمی پوستتان تغذیه شود.
- در آخر هم از یک ضد آفتاب با SPF بالای 30 استفاده کنید. اگر ضد آفتابهای رنگی را دوست ندارید، میتوانید از ضد آفتاب بیرنگ استفاده کنید.
روتین پوستی مناسب خانمها
اغلب خانمها بطور مستمر از لوازم آرایش استفاده میکنند که پوست آسیب پذیرتر میشود. در ادامه یک روتین پوستی ساده و موثر برای خانمها را معرفی کردیم.
- در قدم اول از شیر پاک کن، یا دستمال مرطوب مناسب برای پاک کردن آرایش استفاده کنید.
- به گفته دکتر مگاورن استفاده از تونر یک روش مناسب برای تنظیم کردن PH پوست و درمان آکنه است.
- در مرحله بعدی چند قطره از سرم ویتامین سی را روی صورتتان بریزید و ماساژ دهید. این سرم به جوانسازی پوست کمک کرده و از آسیبهای آلودگی هوا و نور خورشید جلوگیری میکند.
- کرم دور چشم را فراموش نکنید. همچنی یادتان باشد برای پخش کردن کرم از انگشت حلقه استفاده کنید تا آسیب و فشار زیادی به پوست دور چشم وارد نکنید.
- در مرحله بعد از کرم مرطوب کننده و آبرسان استفاده کنید و کرم ضد آفتاب بزنید.
انواع روش های جوانسازی پوست کدامند؟
همانطور که به راهکارهای ساده جوانسازی پوست اشاره کردیم، در ادامه میخواهیم به روشهای موثرتر وجدیدترین متد جوانسازی صورت و پوست اشاره کنیم.
هایفوتراپی
کمی قبل تر درباره اهمیت کلاژن در شادابی و جوانسازی پوست صحبت کردیم. هایفوتراپی از جدیدترین روشهای جوانسازی پوست است که با امواج متمرکز فراصوت باعث تحریک و تولید کلاژن میشود. کلاژن هم باعث ترمیم بافتهای پوست شده و خاصیت کشسانی پوست صورت را حفظ میکند. در نتیجه در طولانی مدت خبری از چین و چروک و افتادگی صورت نیست! مراقبت بعد از لیزر جوانسازی صورت و هایفوتراپی بسیار مهم است.

کربوکسی تراپی
جوانسازی پوست با کربوکسی تراپی یکی از نوینترین روشهای جوانسازی است. در این دوزهای مختلفی از گاز کربن دی اکسید به قسمتهای مختلف صورت، برای مثال زیر چشم تزریق میشود. کربن دی اکسید بطور طبیعی در بدن وجود دارد. اما تزریق دوز بیشتر آن باعث واکنش نشان دادن بدن میشود. جوانسازی پوست با لیزر فرکشنال بسیار متداول است.
با تزریق کربن دی اکسید به قسمت مشخص شده بدن متوجه میشود که در قسمتی از بدن میزان کربن دی اکسید افزایش یافته. در نتیجه باید اکسیژن بیشتری بفرستد. همین افزایش اکسیژن و افزایش گردش خون تولید کلاژن را بیشتر میکند.
آشنایی با روشهای جوانسازی دور چشم
مزوتراپی پوست
همانطور که گفتیم گوست از لایههای مختلفی تشکیل شده. مزوتراپی یک روش کم ضرر است که به لایه میانی پوست تزریق میشود. تزریق هیالورونیک اسید به بافتهای میانی باعث تغذیه و هیدراته شدن پوست میشود. در نتیجه بعد از دوره درمان پوست شما درخشانتر، سفتتر و شادابتر میشود.
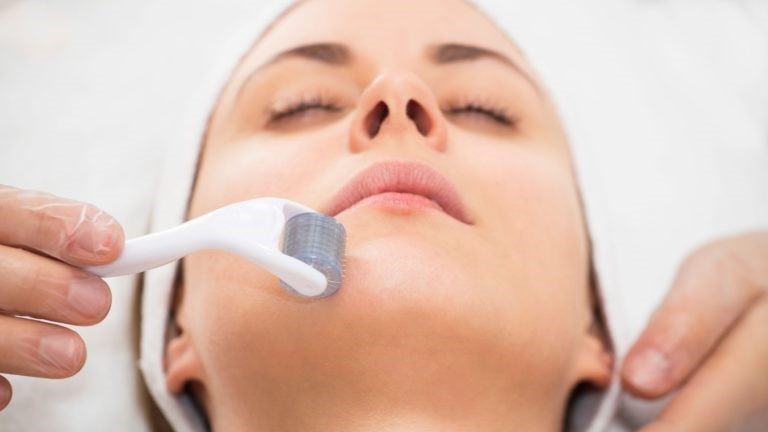
میکرونیدلینگ پوست
میکرونیدلینگ نسبت به روشهای دیگر شاید کمی دردناکتر باشد اما نتایج خوبی دارد. در این روش بصورت دستگاه یا بصورت دستی با سوراخها و منافذی روی پوست بوجود میآید. سپس پوست را با سرمهای ویتامین c یا کلاژن ساز یا اسید هیالورونیک ماساژ میدهند. این منافذ باز جذب سرم را راحتتر میکند. میکرونیدلینگ اغلب برای جوانسازی پوست و رفع چین و چروک و درمان آکنه موثر است.
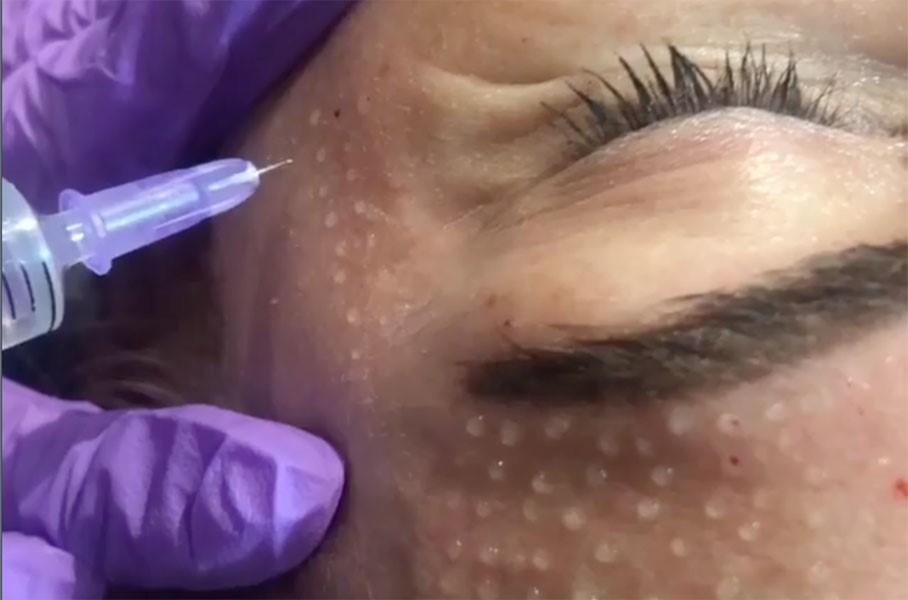
تزریق بوتاکس
تزریق بوتاکس یکی از پرطرفدارترین روشهای جوانسازی پوست است که بیشتر جنبه پیشگیری دارد. بوتاکس از سم بوتولونیوم تشکیل شده. این سم با فلج کردن عضلات و ماهیچهها از حرکت آنها جلوگیری میکند.
برای مثال اکثر افراد برای جلوگیری از بوجود آمدن خط اخم به ناحیه بین دو ابرو بوتاکس تزریق میکنند تا از حرکت ماهیچهها و در نتیجه بوجود آمدن چین و چروک جلوگیری کنند.
تزریق ژل و تزریق چربی
تزریق ژل و چربی با پر کردن چین و چروکها و اصلاح فرم صورت به جوانسازی و زیبایی پوست کمک میکند. همچنین تزریق ژل و چربی به عنوان یک روش مکمل همراه با تزریق بوتاکس هم استفاده میشود.
در این میان باید توجه داشته باشید که ژل از اسید هیالورونیک، پلی لاکتیک اسید یا هیدروکسی آپاتیت کلسیم ساخته شده اند. در حالی که در تزریق چربی از چربی بدن متقاضی استفاده میشود. از این روش برای جوانسازی دست نیز میتوان استفاده کرد.
بهترین و موثرترین روش جوانسازی پوست کدام است؟
فرآیند افزایش سن و پیر شدن در همه افراد یکسان نیست. هر کدام از ما با توجه به نوع پوست و عوامل ژنتیکی و سبک زندگیمان به نحوی پیر شدن پوست را تجربه میکنیم. در نتیجه بطور خلاصه نمیتوان گفت که بهترین و موثرترین روش جوانسازی پوست کدام است.
اما تحقیقات انجام شده نشان میدهد که میکرونیدلینگ، تزریق بوتاکس، زل و چربی از پرطرفدارترین روشهای جوانسازی پوست بودهاند که در 99% مواقع نتایج مطلوبی داشته اند.
اما بطورکلی میتوان گفت که بهترین و موثرترین روش جوانسازی پوست، آن روشی است که با پوستتان سازگار و بیخطر باشد. برای اینکه بهترین روش جوانسازی متناسب با پوستتان را انتخاب کنید بهتر است از یک پزشک متخصص مشورت بگیرید. البته لیفتینگ صورت با جراحی بهترین، موثرترین و ماندگارترین روش است که با تشخیص پزشک میتوان انجام داد.
جدیدترین روش جوانسازی پوست کدام است؟
کمی قبلتر درباره هایفو تراپی و کربوکسی تراپی صحبت کردیم. این دو روش از جدیدترین روشهای جوانسازی پوست هستند که هردو از طرف سازمان غذا و دارو آمریکا FDA تاییدیههای لازم را دریافت کرده اند.
هایفو تراپی از تکنولوژی مانند سونوگرافی استفاده میکند، با این تفاوت که امواج را برای تولید کلاژن در قسمت مشخصی از پوست متمرکز میسازد. به همین دلیل نسبت به بقیه روشها خطرات خیلی کمتری دارد. این روزهاجوانسازی پوست با لیزر طرفداران بسیاری دارد.
کربوکسی تراپی هم به نحوی با فریب دادن بدن، بدن را وادار به انتقال اکسیژن و تولید کلاژن میکند. از آنجایی که کربن دی اکسید بطور طبیعی در بدن وجود دارد این روش حساسیت زا نیست و خطرات جانبی کمتری دارد. توجه داشته باشید قیمت جوانسازی پوست به روشهای مختلف متفاوت است.
نگارش و گردآورنده: رضا رحیمی
منبع: کلینیک تخصصی پوست و مو صدف
- ادامه مطلب
تاریخ: یکشنبه , 12 آذر 1402 (07:26)
- گزارش تخلف مطلب