التهاب انواع تیروئید و درمان آن
تیروئید انواع آن
اصطلاح تیروئیدیت ها به التهاب غده تیروئید اطلاق می شود. واکنش التهابی می تواند ناشی از عفونت غده تیروئید و یا یک پدیده خود ایمنی باشد. انواع شایع تیروئیدیت ها به شرح زیر می باشند:
تیروئیدیت مزمن (بیماری هاشیموتو)
شایع ترین نوع تیروئیدیت در انسان بیماری هاشیموتو یا تیروئیدیت مزمن لنفوسیتیک است. که یک نوع التهاب مزمن غده تیروئید می باشد. عوامل ژنیتیکی و محیطی در بروز آن دخالت دارند. مصرف بیش از اندازه ید، کمبود سلنیوم و برخی از بیماریهای عفونی از مهمترین عوامل محیطی مسئول شناخته شده اند. در این بیماری مواد غیر طبیعی بنام آنتی بادی یا پادزهر از سیستم ایمنی بدن بر علیه غده تیروئید بداخل خون ترشح می شوند که اصطلاحا آنتی بادی ضد آنزیم پر اکسیداز تیروئید (Anti-TPO) نامیده می شود. این آنزیم برای ساخته شدن هورمون توسط غده تیروئید ضروری است. آنتی بادی های تولید شده این آنزیم را از کار می اندازند و بتدریج باعث اختلال عمل غده و کم کاری آن می شوند. رسوب سلولهای لنفاوی نیز دز غده تیروئید باعث تخریب نسج آن می شود. در بیشتر بیماران ذخیره کافی از هورمون های تیروئید برای سالها باقی می ماند و لذا علائم کم کاری غده تیروئید دیرتر ظاهر می شود.
تظاهرات کلینیکی:
5 درصد افراد در طول عمر خود دچار بیماری هاشیموتو می شوند. این بیماری در سنین بین 30 تا 50 سال شایع تر بوده و معمولا زنان بیشتر از مردان مبتلا می شوند. این بیماران اغلب علائمی ندارند، به جز مختصر احساس فشار در ناحیه گردن و احساس خستگی. در مراحل ابتدایی یک گواتر سفت و کمی نامنظم تشکیل می شود که به تدریج بزرگتر شده و ممکن است در حدود 10 درصد موارد با احساس درد همراه باشد. با بروز کم کاری تیروئید بیمار علائم و نشانه های بالینی کم کاری تیروئید را پیدا می کند. با توجه به اینکه بیماری هاشیموتو یک بیماری خود ایمنی است ممکن است با سایر بیماریهای خود ایمنی از جمله بیماری سلیاک، دیابت نوع 1، برص (ویتیلیگو)و ریختن موی سر(آلوپسی) هم همراه باشد.
یافته های آزمایشگاهی:
تشخیص بیماری هاشیموتو با یافتن سطح بالای آنتی بادی ضد آنزیم پراکسیداز تیروئید (Anti-TPO) در خون است. در مرحله ای که بیماری منجر به کم کاری غده تیروئید گردد مقدار هورمون تیروئید(T4) در خون کاهش یافته و مقدار تیروتروپین (TSH)افزایش پیدا می کند.
در مان تیروئیدیت مزمن (بیماری هاشیموتو)
درمان بیماری هاشیموتو تجویز قرص لوتیروکسین است. هورمون تیروئید به سه دلیل تجویز می شود:
*کوچک کردن گواتر از طریق سرکوب تولید هورمون TSH از غده هیپوفیز
*در بیماری هاشیموتو نهایتا با پیشرفت بیماری سطح هورمون تیروئید در خون کاهش پیدا می کند و برای جبران کم کاری تیروئید تجویر قرص لوتیروکسین ضروری است.
بیشتر بیماران بخصوص افراد جوان از وجود گواتر ناراحت هستند. گواتر ممکن است بعد از یک دوره 6 تا 18 ماهه در بیشتر بیماران کوچک شود. وقتی غده تیروئید کوچک شد دیگر فعالیت کافی ندارد و در چنین شرایطی برای پیشگیری از بروز علائم کم کاری غده تیروئید تجویز قرص لوتیروکسین ضروری است که باید در تمام طول عمر بیمار ادامه داشته باشد. این بیماران حداقل سالیانه باید توسط پزشک معالج خود تحت نظر باشند تا دوز داروی مصرفی در صورت لزوم تصحیح شود.
تیروئیدیت تحت حاد
شیوع این بیماری 10 برابر کمتر از تیروئیدیت هاشیموتو است. یک فرم گذرای التهاب تیروئید می باشد که ابتدا به علت تخریب سلول های غده تیروئید و آزاد شدن هورمون های ذخیره ای بداخل جریان خون بیمار ممکن است دچار علائم و نشانه های بالینی پر کاری تیروئید شود که پس از 2 تا 4 هفته فروکش می کند. دلایلی وجود دارد که که تیروئیدیت تحت حاد به وسیله عفونت ویروسی ایجاد می شود. چون بیشتر بیماران چند هفته قبل از تیروئیدیت از یک بیماری ویروسی دستگاه تنفس فوقانی بخصوص گلو درد شاکی می باشند. این حالت معمولا به صورت همه گیری های کوچک رخ می دهد.
تظاهرات بالینی:
علائم اصلی بیماری تورم دردناک غده تیروئید و در ابتدا علائم پرکاری تیروئید می باشند که شامل عدم تحمل به گرما، طپش قلب و احساس ضعف و خستگی هستند. تب، درد عمومی بدن، خستگی مفرط و احساس درد در نواحی تحت فکی و بناگوش از علائم شایع بیماری هستند. در معاینه بالینی لمس غده تیروئید شدیدا دردناک است.
یافته های آزمایشگاهی:
حدود نیمی از بیماران پر کاری تیروئید را تجربه می کنندکه با بالا بودن سطح هورمون های تیروئید در خون اثبات می شود. سرعت رسوب سدیمانتاسون خون یک آزمایش مفید است که خیلی بالا می باشد(معمولا بیشتر از80). برداشت ید رادیو اکتیو توسط تیروئید پائین است که دلیل آن عدم قدرت برداشت ید توسط سلول های تخریب شده غده تیروئید می باشد.
درمان تیروئیدیت تحت حاد
درمان انواع خفیف این بیماری استفاده از آسپیرین یا داروهای ضد التهاب دیگر است که برای برطرف نمودن تورم و درد موثر است. در موارد شدید می توان از ترکیبات کورتون استفاده کرد. در بیشتر موارد این بیماری ظرف چند هفته بهبود می یابد. در تعداد کمی از افراد، بیماری طولانی می شود و در بعضی ها نیز مجددا عود می کند. در 25 در صد بیماران یک دوره گذرای کم کاری غده تیروئید رخ می دهدکه ممکن است احتیاج به درمان با لوتیروکسین داشته و به علت تخریب شدید تیروئید می باشد. بعد از ترمیم سلولهای تخریب شده تیروئید و شروع مجددا فعالیت طبیعی آنها می توان لوتیروکسین را قطع کرد.
تیروئیدیت خاموش
یک علت دیگر تیروئیدیت یا التهاب غده تیروئید می باشد که به همان میزان تیروئیدیت تحت حاد شیوع دارد. چون این نوع تیروئیدیت هیچگونه علائمی از التهاب غده تیروئید را ندارد اصطلاحا تیروئیدیت خاموش نامیده می شود. در اوایل سیر بیماری بیمار ممکن است از علائم و نشانه های بالینی پر کاری غده تیروئید شاکی بوده و پس از گذر از این مرحله وارد فاز کم کاری غده تیروئید شودو علائم و نشانه های کم کاری غده تیروئید را بروز دهد. در صورت بروز کم کاری غده تیروئید بیمار ممکن است نیاز به مصرف قرص لوتیروکسین برای مدت کوتاه داشته باشد.
تیروئیدیت پس از زایمان
این بیماری در 5 تا 12 درصد خانمها 3 تا 8 ماه پس از زایمان بروز می کند. در بیشتر موارد تیروئیدیت خاموش و تیروئیدیت پس از زایمان شبیه تیروئیدیت هاشیموتو می باشند، بجز آن که در تیروئیدیت خاموش و پس از زایمان غده تیروئید تمایل به بهبودی دارد و نیاز به درمان با لوتیروکسین ممکن است فقط چند هفته تا چند ماه باشد. این بیماری اغلب در زایمان های بعدی فرد مبتلا عود می کند. حدود نیمی از مبتلایان دچار کم کاری دائمی غده تیروئید شده و نیاز به مصرف قرص لوتیروکسین به طور مادام العمر دارند.
توجه داشته باشیم که:
تیروئیدیت هاشیموتو در مناطق با دریافت ید کافی، شایع ترین علت گواتر و کم کاری تیروئید است.
التهاب تیرویید(تیروییدیت)
غده تیروئید با ترشح هورمون تیروکسین یکی از مهم ترین غدد درون ریز بدن انسان است که اتفاقا شیوع بالایی از انواع بیماری ها برای این غده وجود دارد.
بیمار دچار تیروئیدیت دچار درد شدید در گردن است. این درد به فک پایین، گوش و زیر گلو تیر می کشد. بیشتر مواقع بیمار تب و لرز، درد تمام اندام ها و تعریق فراوان دارد و این علامت ها ممکن است پزشک را به اشتباه به سمت تشخیص های دیگری مثل عفونت های گوش، گلو یا آنفلوآنزا هدایت کند.
آنچه باعث تفاوت بیماری تیروئیدیت از تشخیص های دیگر که در بالا گفته شد می شود، وجود علائم پرکاری تیروئید است. این علائم شامل تپش قلب، احساس گرما، اشتهای زیاد همراه کاهش شدید وزن و لرزش دست ها هستند.
به این ترتیب در بیماری که همزمان دارای علائم پرکاری تیروئید و درد گلوست حتما باید به فکر تشخیص التهاب تیروئید باشیم.
یکی از علائمی که در این بیماری به تشخیص کمک می کند، حساس بودن تیروئید است، یعنی وقتی پزشک می خواهد تیروئید را لمس کند، بیمار دچار احساس درد شدید می شود و حتی ممکن است از این که توسط پزشک معاینه شود امتناع کند.
علائمی که گفته شد ممکن است در برخی بیماری های دیگر نیز وجود داشته باشند، به عنوان مثال کسی که مبتلا به ندول یا همان گره تیروئید است، اگر دچار خونریزی در داخل گره شود، علائم درد و حساسیت تیروئید پیدا می کند. البته در این مورد معمولا پرکاری تیروئید دیده نمی شود.
برای تشخیص این بیماری آزمایش خون از هورمون های تیروئید که نشان دهنده پرکاری تیروئید است و بالا بودن سدیمان خون به تشخیص کمک می کند.
درمان این نوع التهاب تیروئید، خوردن آسپیرین با مقادیر بیشتر از معمول و ضددردهاست. برای تسکین ضربان سریع قلب هم مصرف داروهایی مثل پروپرانولول که کند کننده ضربان قلب هستند، کمک کننده است.
خوشبختانه روند این بیماری محدود بوده و بیمار بعد از چند هفته بهبود می یابد. گاهی به دلیل تخریبی که التهاب در غده تیروئید ایجاد می کند، برخی بیماران دچار یک کم کاری گذرای تیروئید می شوند که بعد از مدتی بهبود پیدا می کنند.
نوع دیگری از التهاب تیروئید نیز وجود دارد که به آن تیروئیدیت خاموش می گوییم. این بیماری برخلاف فرمی که توضیح داده شد هیچ گونه علامت دردناکی در تیروئید ندارد و در مادرانی که تازه زایمان کرده اند چند ماه پس از زایمان ایجاد می شود.
علائم این بیماری بیشتر به صورت پرکاری تیروئید است که در مادر تازه زایمان کرده ممکن است به شکل بی خوابی، اضطراب و کاهش وزن خود را نشان دهد. پس از مدتی بیمار دچار کم کاری تیروئید می شود و سپس تیروئید عملکرد طبیعی پیدا می کند. درمان اصلی این بیماری اطمینان دادن به مادر و درمان های کمکی است تا دوره بیماری تمام شود.
نگارش و گردآورنده: رضا رحیمی
منبع:جواد رضا باهوش متخصص داخلی و غدد
- ادامه مطلب
تاریخ: پنجشنبه , 16 آذر 1402 (16:26)
- گزارش تخلف مطلب











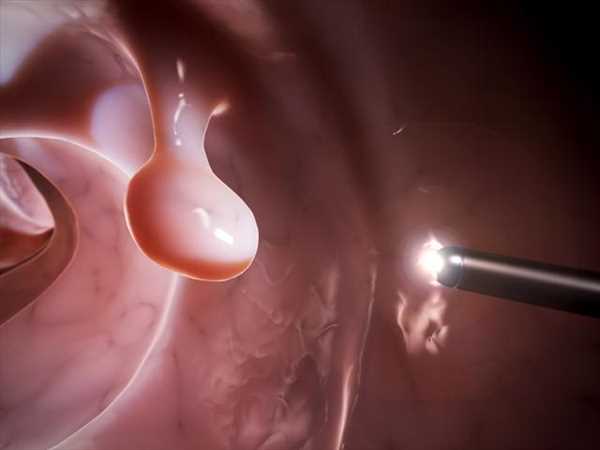



 هموروئید یا همان بواسیر ممکن است دردهایی را در ناحیه روده و مقعد ایجاد کند. گاها این بیماری با خون در مدفوع یا بدون خونریزی بروز می کند. به همین دلیل به محض مشاهده علائم درد شکم و ناحیه روده مقعد به متخصص جراحی عمومی و لیزر مراجعه کنید تا وضعیت شما را از هر لحاظ بررسی کنند.
هموروئید یا همان بواسیر ممکن است دردهایی را در ناحیه روده و مقعد ایجاد کند. گاها این بیماری با خون در مدفوع یا بدون خونریزی بروز می کند. به همین دلیل به محض مشاهده علائم درد شکم و ناحیه روده مقعد به متخصص جراحی عمومی و لیزر مراجعه کنید تا وضعیت شما را از هر لحاظ بررسی کنند. داروهای ضد التهاب مانند ناپروکسن برای کاهش درد استفاده کند.
داروهای ضد التهاب مانند ناپروکسن برای کاهش درد استفاده کند.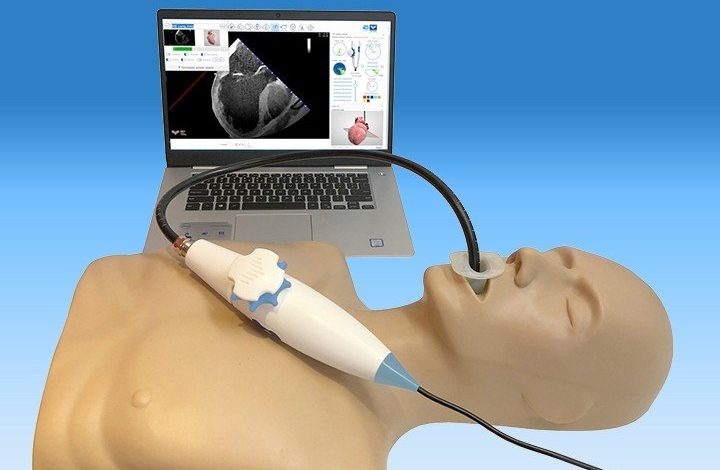 عروق خونی قلب را به پزشکان نشان می دهد. پزشک معالج شما زمانی که نتواند با استفاده از اکوکاردیوگرافی استاندارد تصاویر واضحی از قلب را مشاهده و بررسی کند، این آزمایش را برای شما تجویز می کند.
عروق خونی قلب را به پزشکان نشان می دهد. پزشک معالج شما زمانی که نتواند با استفاده از اکوکاردیوگرافی استاندارد تصاویر واضحی از قلب را مشاهده و بررسی کند، این آزمایش را برای شما تجویز می کند. تست ورزش است با این تفاوت که وقتی ضربان قلب شما به عدد خاصی رسید، از شما خواسته می شود که از روی تردمیل یا دوچرخه ثابت خارج شوید و دراز بکشید.
تست ورزش است با این تفاوت که وقتی ضربان قلب شما به عدد خاصی رسید، از شما خواسته می شود که از روی تردمیل یا دوچرخه ثابت خارج شوید و دراز بکشید.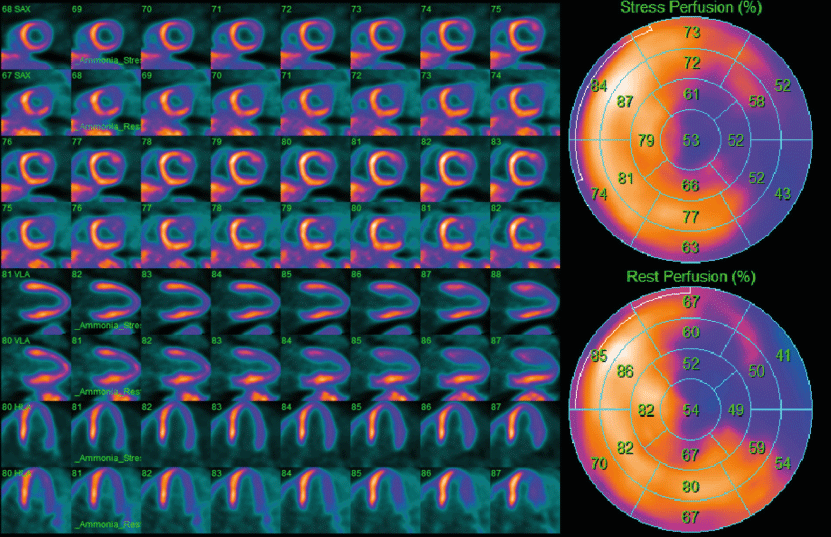 بیماری عروق کرونر (CAD)، انسداد های قابل توجه در عروق کرونری وجود و میزان آسیب قلبی پس از حمله قلبی مورد استفاده قرار می گیرد.
بیماری عروق کرونر (CAD)، انسداد های قابل توجه در عروق کرونری وجود و میزان آسیب قلبی پس از حمله قلبی مورد استفاده قرار می گیرد. آزمایش تشخیصی، به خارج شدن این مواد از بدن کمک کنید.
آزمایش تشخیصی، به خارج شدن این مواد از بدن کمک کنید. آزمایش تشخیصیچیزی نخورید یا ننوشید.
آزمایش تشخیصیچیزی نخورید یا ننوشید. اکوکاردیوگرافی (اکوی قلب)
اکوکاردیوگرافی (اکوی قلب)