بیمارهای التهاب روده و روشهای درمان آن
در این مقاله با بیماری های روده آشنا خواهید شد
بیماری التهاب روده چگونه است؟
بیماری التهابی روده یک بیماری نسبتاً شایع می باشد که از هر 1000 نفر یک نفر به این بیماری دچار می شوند. اگر فردی به صورت مداوم و مکرر دچار مشکل اسهال باشد و این اسهال همراه با خون و ماده مخاطی و چرک باشد و به همراه دل درد باشد می توان گفت این فرد دچار التهاب حاد روده شده است. التهاب روده به طور کلی یک بیماری مزمن شمرده و اطلاق می شود. این بیماری به دو شکل پیدا و پنهان وجود دارد. در التهاب پنهان روده هیچگونه علائمی در طولانی مدت وجود ندارد و باید مدتی بگذرد تا علائم خود را یکی یکی و تدریجی نمایان کنند. بسیاری از مواقع ممکن است این بیماری مزمن علائم شدید خود را به صورت پیشرفته و یکباره نشان دهد.
بیماری التهابی روده (IBD) چیست؟
بیماری التهابی روده (IBD) گروهی از اختلالات است که باعث التهاب مزمن (درد و تورم) در روده ها می شود. IBD شامل بیماری کرون و کولیت اولسراتیو است. هر دو نوع بر سیستم گوارشی تأثیر می گذارند. درمان ها می توانند به کنترل این عارضه ی مزمن و مادام العمر کمک کنند.
بیماری کرون تمام جداره لوله گوارش و هر دو روده بزرگ و کوچک را درگیر می کند. در بیماری کرون بیشتر روده باریک درگیر می شود و احتمال جراحی های مکرر بسیار زیاد است و بیمار ممکن است به علت تنگی های ایجاد شده در روده تحت عمل جراحی قرار گیرد. 50 تا 70 درصد بیماران احتمال جراحی دارند. بیماری کرون باعث درد و تورم در دستگاه گوارش می شود. می تواند هر قسمتی از دهان تا مقعد را درگیر کند. اغلب روده کوچک و قسمت بالایی روده بزرگ را درگیر می کند.
علائم بیماری کرون
در هر دو نوع این بیماری علائم و عوارض خارج از سیستم گوارش نیز ممکن است وجود داشته باشد به طور مثال اسکلت، مفاصل، عضلات و چشم ممکن است درگیر این بیماری شود. درگیری کبد و مجاری صفراوی که نوع شدیدتر فرم بیماری می باشد و باعث ایجاد تنگی مجاری صفرا می شود و در نهایت بعد از چند سال ممکن است فرد مجبور به پیوند کبد شود. اما در بیماری کرون معمولا علائم خود را به صورت اسهال خونی و درد شکم نشان می دهد.
کولیت اولسراتیو یا کولیت زخمی
فقط روده بزرگ را به صورت غیرمنتشر و جداگانه یعنی (بخشی مبتلا و بعضی قسمت ها سالم) درگیر می کند. در کولیت زخمی احتمال عمل جراحی بسیار پایین می باشد و در ابتدا ممکن است 10 تا 20 درصد از بیماران به اعمال جراحی نیاز پیدا کنند. کولیت اولسراتیو باعث تورم و زخم در روده بزرگ (کولون و رکتوم) می شود. کولیت میکروسکوپی باعث التهاب روده می شود که فقط با میکروسکوپ قابل تشخیص است.
علائم بیماری کولیت اولسراتیو یا کولیت زخمی
از علائم شایع بیماری کولیت روده به اصطلاح ساده تر اسهال خونی مداوم و مزمن می باشد. این علائم ممکن است در طولانی مدت و به صورت ناگهانی ظاهر شود. علامت کولیت زخمی معمولا بیشتر به صور اسهال می باشد و درد شکمی کمتر اتفاق می افتد.
علائم التهاب روده
مشخصه هر دو نوع این بیماری مزمن بودن آن است یعنی وقتی فرد دچار این بیماری ها می شود می توان گفت همیشه و تا پایان عمر گرفتار آن می باشد. خوشبختانه علی رغم مزمن و مادام العمر بودن این بیماری اگر داروهای تجویز شده از سوی پزشک متخصص گوارش به صورت دقیق و منظم مصرف شود مشکلی برای بیمار به وجود نمی آورد و بیماری پیشرفت زیادی ندارد و کاملا تحت کنترل قرار می گیرد و زندگی فرد تحت هیچ شرایطی مختل نمی شود. از شایع ترین علائم التهاب روده می توان به عوارض تنگی روده و داخل شکم بین لوپ ها و قوس های روده و بین روده و پوست جداره شکم و خروج ترشحات روده و چرک از آن، اشاره کرد. همچنین ممکن است بین لوپ های روده، مثانه، دستگاه تناسلی و ناحیه مقعد زنان ممکن است فیستول هایی ایجاد شود یعنی مسیرهای ریز و کانالی ممکن است به وجود بیاید و از طریق آنها چرک و ترشحات روده خارج شود.
- درد شکم
- درد مفاصل
- ناراحتی معده
- تهوع و استفراغ
- مخاط یا خون در مدفوع
- از دست دادن اشتها یا کاهش وزن غیرقابل توضیح
- گاز و نفخ
- تب و خستگی
- مشکلات بینایی
- زخم های پوستی
- خارش، قرمز و درد در ناحیه چشم
- اسهال (گاهی متناوب با یبوست) یا نیاز فوری به دفع مدفوع
عوارض بیماری التهابی روده چیست؟
افراد مبتلا به IBD در معرض خطر بیشتری برای ابتلا به سرطان کولون (کولورکتال) هستند. سایر عوارض احتمالی عبارتند از:
- فیستول مقعدی (یک کانال پرشده از چرک است که دو عضو مجاور را بهم وصل می کند)
تنگی مقعد (تنگ شدن کانال مقعدی که در آن مدفوع از بدن خارج می شود). - کم خونی (سطح پایین گلبول های قرمز خون) یا لخته شدن خون.
- سنگ کلیه.
- بیماری کبد، مانند سیروز و کلانژیت اسکلروزان اولیه (التهاب مجرای صفراوی).
- سوء جذب و سوء تغذیه (ناتوانی در دریافت مواد مغذی کافی از طریق روده کوچک).
- پوکی استخوان.
- سوراخ یا پارگی در روده بزرگ
- تورم شدید روده
التهاب روده و سرطان
احتمال سرطان روده در نوع کرون که بیماری تمام سیستم گوارش را در برمی گیرد، در طول مسیر و در قسمت هایی که التهاب وجود دارد در طی مدت 10 تا 20 سال احتمال سرطانی شدن آنها وجود دارد. در کولیت زخمی که بیماری محدود به روده بزرگ می باشد طبیعتا احتمال سرطانی شدن فقط در محدوده روده بزرگ وجود دارد و هرچه درمان منظم تر باشد و التهاب تحت کنترل باشد احتمال سرطانی شدن آنها کمتر می شود و به اصطلاح ممکن است در مواردی که حتی در قسمت چپ روده بزرگ درگیر می شود این احتمال به صفر می رسد.
ابتلا همزمان التهاب روده و سندورم روده تحریک پذیر
بله، ممکن است هم IBD و هم IBS داشته باشید. در حالی که IBD می تواند باعث علائم IBS شود، هیچ دلیلی مبنی بر اینکه داشتن IBS خطر ابتلا به IBD را افزایش می دهد، وجود ندارد.
علت ایجاد بیماری التهابی روده چیست؟
یکی از رایج ترین علل ایجاد بیماری التهاب روده باکتری های روده می باشد. باکتری های موجود در روده به بافت های روده حمله می کنند و باعث التهاب روده می شوند. آنچه که مهم است و پزشکان توصیه می کنند این است که یک رژیم غذایی مناسب و انجام آزمایش کلی سالی دو بار می توان از انواع بیمار ها می توان پیشگیری کرد. محققان هنوز در تلاشند تا دلایل دقیق تری برای ابتلا به IBD کشف کنند. به نظر می رسد سه عامل ینتیک و ایمنی بدن و محرک های محیطی در این امر نقش دارند.
- ژنتیک: از هر 4 فرد مبتلا به این عارضه یک نفر سابقه خانوادگی این بیماری را دارد.
- پاسخ سیستم ایمنی: سیستم ایمنی معمولاً با عفونت ها مبارزه می کند. در افراد مبتلا به IBD، سیستم ایمنی غذاها را به عنوان مواد خارجی اشتباه می گیرد. آنتی بادی برای مبارزه با این مواد خارجی آزاد می شود و باعث علائم IBD می شود.
- محرک های محیطی: افراد با سابقه خانوادگی IBD ممکن است پس از قرار گرفتن در معرض عوامل محیطی به این بیماری مبتلا شوند. این محرکها شامل سیگار، استرس، مصرف دارو و افسردگی هستند.
توصیه های مهم در بیماری التهابی روده
- در طول روز استفاده از نوشیدنی ها و مایعات و مقدار زیاد آب فراموش نشود.
- استفاده از مولتی ویتامین ها
- استفاده از یک رژیم غذایی مناسب
- و در صورت کاهش وزن زیاد حتما با پزشک متخصص گوارش مشورت کنید.
درمان های غیر جراحی بیماری التهابی روده (IBD) چیست؟
درمان IBD بسته به نوع و علائم خاص متفاوت است. داروها می توانند به کنترل التهاب کمک کنند تا علائمی نداشته باشید.
درمان دارویی التهاب روده
- آمینوسالیسیلات ها (داروی ضد التهابی مانند سولفاسالازین، مسالامین یا بالسالازید) تحریک روده را به حداقل می رساند.
- آنتیبیوتیک ها عفونت ها و آبسه ها را درمان می کنند.
- کورتیکواستروئیدها، مانند پردنیزون، سیستم ایمنی را در کنترل نگه می دارند و تشدید بیماری را درمان می کنند.
- تعدیل کننده های ایمنی، سیستم ایمنی بیش فعال را آرام میکنند.
- شما همچنین می توانید از این درمان های بدون نسخه IBD بهره مند شوید:
- داروی ضد اسهال
- داروهای ضد التهابی غیراستروئیدی (NSAIDs).
- ویتامینها و مکملهایی مانند پروبیوتیک ها.
درمان های جراحی بیماری التهابات روده
همانطور که ذکر شد، بیماری التهاب روده دارای دو نوع کرون و کولیت اولسراتیو میباشد که درمان جراحی هر یک متفاوت میباشد.
درمان های جراحی برای بیماری کرون چیست؟
- از هر 10 نفر مبتلا به بیماری کرون 7 نفر در نهایت به جراحی نیاز دارند که داروها، علائمشان را تسکین نمی دهند. در حین برداشتن روده، جراح:
- بخش روده بیمار را از بین می برد.
- دو انتهای روده سالم را به هم متصل می کند (آناستوموز).
درمان های جراحی برای کولیت اولسراتیو چیست؟
پس از سن 30 سالگی افراد دارای عارضع کولیت اولسراتیو، از هر 3 نفر 1 نفر نیاز به جراحی دارند.
- کولون (کولکتومی) یا کولون و رکتوم (پروکتوکولکتومی) را از بین می برد.
- روده کوچک و مقعد را به هم متصل می کند.
- کیسه ای ایجاد میکند که مدفوع را جمع آوری میکند و سپس از طریق مقعد خارج می شود.
آیا می توان از بیماری التهابی روده (IBD) جلوگیری کرد؟
در حالی که هیچ کاری نمی توانید برای جلوگیری از IBD انجام دهید، برخی تغییرات رژیم غذایی و سبک زندگی ممکن است علائم را کنترل کند.
به موارد زیر دقت کنید:
- هر دو تا چهار ساعت یکبار وعده های غذایی کوچک بخورید.
- راه های سالمی برای مدیریت استرس پیدا کنید، مانند مدیتیشن، حرکاتی مانند تای چی، گوش دادن به موسیقی یا پیاده روی.
- به اندازه کافی بخوابید و از نظر بدنی فعال بمانید.
- برای شناسایی غذاهایی که باعث تشدید IBD می شوند، یک دفترچه یادداشت داشته باشید. ممکن است متوجه شوید که دچار عدم تحمل غذایی، مانند عدم تحمل لاکتوز هستید. اگر اینطور است، بدن شما برای هضم برخی غذاها مشکل دارد، که باعث ناراحتی معده می شود.
- غذاهایی که روده ها را تحریک می کنند، مانند غذاهای فیبری، تند، چرب یا تهیه شده با شیر را کاهش دهید. در هنگام تشدید بیماری، غذاهای نرم و ملایمی را انتخاب کنید که التهاب کمتری دارند.
- مصرف نوشیدنی های کافئین دار، گازدار و الکلی را کاهش دهید. برای جلوگیری از کم آبی بدن بیشتر آب بنوشید.
- از استعمال هرگونه دخانیات پرهیز کنید.
نگارش و گردآورنده: رضا رحیمی
منبع: امیر طاهری، متخصص بیماریهای گوارش
- ادامه مطلب
تاریخ: چهارشنبه , 15 آذر 1402 (19:26)
- گزارش تخلف مطلب



 دستگاه تنفس و عملکرد آن بیشتر بدانیم.
دستگاه تنفس و عملکرد آن بیشتر بدانیم.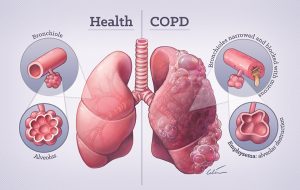 برونشیت مزمن (Chronic bronchitis).این شکل از COPD باعث سرفه مرطوب طولانی مدت میشود. برونشیت مزمن، التهاب پایدار نایژکها (مجاری کوچک هوا در ریه) است که منجر به سرفه و ایجاد خلط میشود.
برونشیت مزمن (Chronic bronchitis).این شکل از COPD باعث سرفه مرطوب طولانی مدت میشود. برونشیت مزمن، التهاب پایدار نایژکها (مجاری کوچک هوا در ریه) است که منجر به سرفه و ایجاد خلط میشود.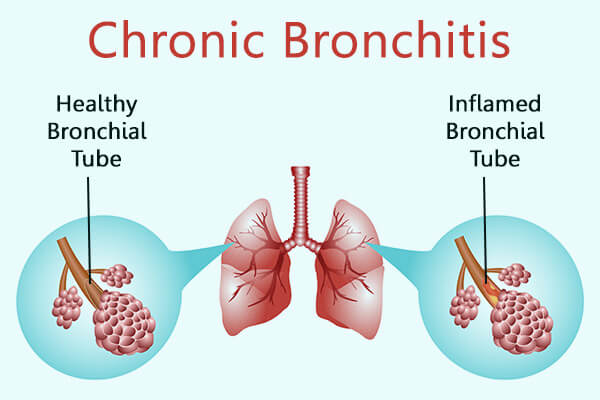 آمفیزم (Emphysema). شکل دیگری از COPD که باعث آسیب ریه میشود به نحوی که هوا در ریههای به دام بیفتد. مشکل در بازدم هوا از ویژگیهای بارز آن است. آمفیزم منجر به از بین رفتن ویژگی ارتجاعی ریه و از بین رفتن دیواره کیسههای هوایی ریه (آلوئولها) میشود. از پیوستن چند کیسه هوایی یک حفره بزرگ به وجود میآید که موجب کاهش سطح تنفسی و اِشکال در جذب اکسیژن میشود. این بیماری زمانی اتفاق میافتد که پیوندهای شکننده بین آلوئولها آسیب ببینند. آمفیزم همچنین جریان هوا را محدود میکند و بر راههای هوایی نیز تأثیر میگذارد.
آمفیزم (Emphysema). شکل دیگری از COPD که باعث آسیب ریه میشود به نحوی که هوا در ریههای به دام بیفتد. مشکل در بازدم هوا از ویژگیهای بارز آن است. آمفیزم منجر به از بین رفتن ویژگی ارتجاعی ریه و از بین رفتن دیواره کیسههای هوایی ریه (آلوئولها) میشود. از پیوستن چند کیسه هوایی یک حفره بزرگ به وجود میآید که موجب کاهش سطح تنفسی و اِشکال در جذب اکسیژن میشود. این بیماری زمانی اتفاق میافتد که پیوندهای شکننده بین آلوئولها آسیب ببینند. آمفیزم همچنین جریان هوا را محدود میکند و بر راههای هوایی نیز تأثیر میگذارد. پنومونی. عفونت آلوئول، معمولاً توسط باکتریها یا ویروسها، از جمله ویروس کرونا که باعث COVID-19 میشود ایجاد میگردد.
پنومونی. عفونت آلوئول، معمولاً توسط باکتریها یا ویروسها، از جمله ویروس کرونا که باعث COVID-19 میشود ایجاد میگردد.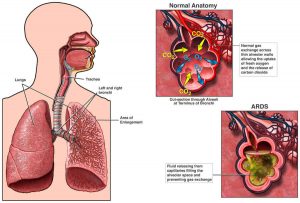 سارکوئیدوز، فیبروز ریوی ایدیوپاتیک و بیماریهای خودایمنی (Autoimmune Disease به این معنی است که سیستم دفاعی بدن به بافتهای خود بدن حمله میکند) است.
سارکوئیدوز، فیبروز ریوی ایدیوپاتیک و بیماریهای خودایمنی (Autoimmune Disease به این معنی است که سیستم دفاعی بدن به بافتهای خود بدن حمله میکند) است.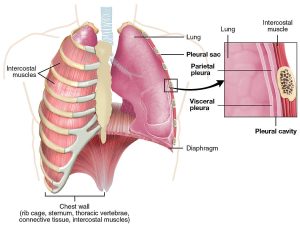 افیوژن پلورال (Pleural effusion). پلورال افیوژن یا تراوش جنبی به تجمع بیش از حد مایع در فضای بین ریه و دیواره قفسه سینه گفته میشود. ذاتالریه یا نارسایی قلبی معمولاً باعث این بیماری میشود. پلورال افیوژن وسیع میتواند تنفس را سخت کند و ممکن است نیاز به تخلیه مایع داشته باشد.
افیوژن پلورال (Pleural effusion). پلورال افیوژن یا تراوش جنبی به تجمع بیش از حد مایع در فضای بین ریه و دیواره قفسه سینه گفته میشود. ذاتالریه یا نارسایی قلبی معمولاً باعث این بیماری میشود. پلورال افیوژن وسیع میتواند تنفس را سخت کند و ممکن است نیاز به تخلیه مایع داشته باشد. سکته مغزی باشند.
سکته مغزی باشند.
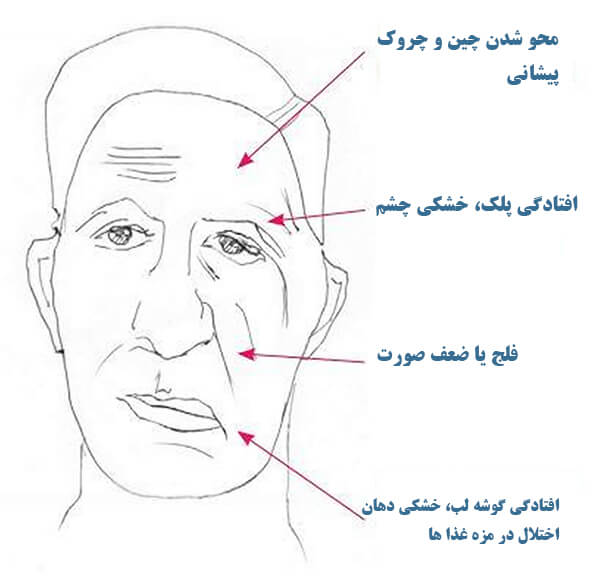
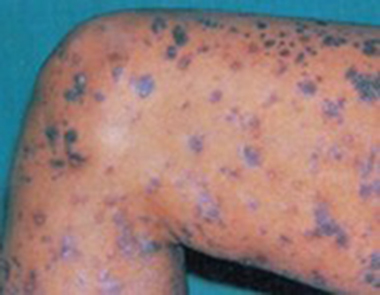 ریزش مو میشود.
ریزش مو میشود. اندربایت، فک یا دندانهای پایین تا حد زیادی به سمت جلو آمدهاند، این وضعیت باعث میشود تا دندانهای ردیف پایین در جلوی دندانهای ردیف بالا قرار بگیرند.
اندربایت، فک یا دندانهای پایین تا حد زیادی به سمت جلو آمدهاند، این وضعیت باعث میشود تا دندانهای ردیف پایین در جلوی دندانهای ردیف بالا قرار بگیرند. کراس بایت یا بایت معکوس، هنگامی رخ میدهد که دندانهای ردیف بالا در داخل دندانهای ردیف پایین قرار میگیرند که ممکن است باعث طبقه طبقه شدن دندان و رشد نامیزان فک شود. بیماران معمولاً هنگام بستن دهان فک پایینشان را به سمت جلو و یا اطراف حرکت میدهند. این قرارگیری نادرست دندانها روی هم سبب عملکرد نادرست فک پایین و گاهی نامتقارن بودن صورت میشود.
کراس بایت یا بایت معکوس، هنگامی رخ میدهد که دندانهای ردیف بالا در داخل دندانهای ردیف پایین قرار میگیرند که ممکن است باعث طبقه طبقه شدن دندان و رشد نامیزان فک شود. بیماران معمولاً هنگام بستن دهان فک پایینشان را به سمت جلو و یا اطراف حرکت میدهند. این قرارگیری نادرست دندانها روی هم سبب عملکرد نادرست فک پایین و گاهی نامتقارن بودن صورت میشود. اوربایت به وجود میآیند شامل لبخند لثهای، جلو آمدن لبها و پوسیدگی بیش از حد دندانهای پیشین میشوند.
اوربایت به وجود میآیند شامل لبخند لثهای، جلو آمدن لبها و پوسیدگی بیش از حد دندانهای پیشین میشوند.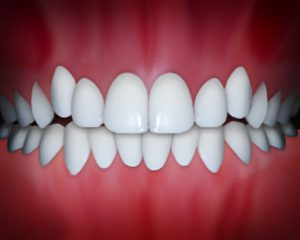 به هم ریختگی دندانها هنگامی رخ میدهد که فضای کافی برای رویش دندانها وجود نداشته باشد. این وضعیت شایعترین علت برای روی آوردن به درمان ارتودنسی در اکثر افراد است. شلوغی و به هم ریختگی دندانها نه تنها از نظر ظاهری نامطلوب است بلکه همچنین با بیماریهای لثه و پوسیدگی دندان ارتباط دارد، زیرا تمیز کردن دندانهایی که روی هم قرارگرفتهاند کاری دشوار است.
به هم ریختگی دندانها هنگامی رخ میدهد که فضای کافی برای رویش دندانها وجود نداشته باشد. این وضعیت شایعترین علت برای روی آوردن به درمان ارتودنسی در اکثر افراد است. شلوغی و به هم ریختگی دندانها نه تنها از نظر ظاهری نامطلوب است بلکه همچنین با بیماریهای لثه و پوسیدگی دندان ارتباط دارد، زیرا تمیز کردن دندانهایی که روی هم قرارگرفتهاند کاری دشوار است. اپن بایت قرار میگیرد که در آن دندانهای جلویی بالا و پایین به هم نمیرسند و روی یکدیگر قرار نمیگیرند. اپن بایت ممکن است موجب بروز عاداتی ناخواسته از جمله زبان زدن به دندانها یا مکیدن انگشت شود. ارزیابی و درمان انحراف فک به موقع از موارد مهم و ضروری برای اصلاح اپن بایت میباشند.
اپن بایت قرار میگیرد که در آن دندانهای جلویی بالا و پایین به هم نمیرسند و روی یکدیگر قرار نمیگیرند. اپن بایت ممکن است موجب بروز عاداتی ناخواسته از جمله زبان زدن به دندانها یا مکیدن انگشت شود. ارزیابی و درمان انحراف فک به موقع از موارد مهم و ضروری برای اصلاح اپن بایت میباشند. مکیدن انگشت در کودکی
مکیدن انگشت در کودکی ارتودنسی میتواند ترتیب و ردیف دندانها و فکها را اصلاح کند و همچنین میتواند به فرد کمک کند تا احساس بهتری نسبت به ظاهر خود داشته باشد. متخصصین ارتودنسی از ابزارهای مختلفی برای حرکت دادن دندانها و گاهی فکها، به سمت موقعیت مناسبشان استفاده میکنند. دستههای کلی وسایل و ابزارهای ارتودنسی شامل دستگاههای فانکشنال (عملکردی) و ثابت میشوند.
ارتودنسی میتواند ترتیب و ردیف دندانها و فکها را اصلاح کند و همچنین میتواند به فرد کمک کند تا احساس بهتری نسبت به ظاهر خود داشته باشد. متخصصین ارتودنسی از ابزارهای مختلفی برای حرکت دادن دندانها و گاهی فکها، به سمت موقعیت مناسبشان استفاده میکنند. دستههای کلی وسایل و ابزارهای ارتودنسی شامل دستگاههای فانکشنال (عملکردی) و ثابت میشوند. جراحی ارتوگناتیکنیز میشناسند، انحراف و ناهنجاریهای دیگر استخوان فک را اصلاح میکند و فکها و دندانها را منظم و ردیف میسازد تا عملکردی بهتر و مناسبتر داشته باشند. انجام این اصلاحات ممکن است همچنین موجب بهبودی در ظاهر صورت شود. اگر مشکلی فکی داشته باشید که نمیتوان آن را تنها با استفاده از درمان ارتودنسی اصلاح کرد، جراحی فک میتواند یک روش اصلاحی مؤثر باشد. در اکثر موارد شما باید قبل از جراحی و در حین دوره بهبودی بعد از جراحی تا زمان کامل شدن بهبودی و ردیف شدن فک و دندانها، از درمانهای ارتودنسی استفاده کنید. زمان مناسب برای جراحی فک هنگامی است که رشد فرد متوقف میشود که معمولاً در حدود سنین 14 تا 16 سال برای خانمها و 17 تا 21 سال برای آقایان میباشد.
جراحی ارتوگناتیکنیز میشناسند، انحراف و ناهنجاریهای دیگر استخوان فک را اصلاح میکند و فکها و دندانها را منظم و ردیف میسازد تا عملکردی بهتر و مناسبتر داشته باشند. انجام این اصلاحات ممکن است همچنین موجب بهبودی در ظاهر صورت شود. اگر مشکلی فکی داشته باشید که نمیتوان آن را تنها با استفاده از درمان ارتودنسی اصلاح کرد، جراحی فک میتواند یک روش اصلاحی مؤثر باشد. در اکثر موارد شما باید قبل از جراحی و در حین دوره بهبودی بعد از جراحی تا زمان کامل شدن بهبودی و ردیف شدن فک و دندانها، از درمانهای ارتودنسی استفاده کنید. زمان مناسب برای جراحی فک هنگامی است که رشد فرد متوقف میشود که معمولاً در حدود سنین 14 تا 16 سال برای خانمها و 17 تا 21 سال برای آقایان میباشد. تشنج در این بیماران است که ممکن است از چند دقیقه تا چند ساعت طول بکشد.
تشنج در این بیماران است که ممکن است از چند دقیقه تا چند ساعت طول بکشد.
