آشنایی با نحوه عملکرد دستگاه های مورد استفاده در رادیولوژی
دستگاه های مورد استفاده در رادیولوژی
رادیولوژی یا علم تصویربرداری، شاخهای از پزشکی است که با انرژی تابشی در تشخیص و درمان بیماریها سر و کار دارد. رادیولوژی که همچنین به عنوان تصویربرداری تشخیصی نیز شناخته میشود، ابزاری است که پزشکان میتوانند توسط آن، آنچه را که در بدن اتفاق میافتد دیده و درک کنند. قبل از ظهور رادیولوژی، فقط با مرگ بیمار، پزشکان میتوانستند ارگانهای داخلی را مورد بررسی قرار داد.
رادیولوژی یا تصویربرداری پزشکی چیست؟
دستگاه های رادیولوژی مجهز به اخرین تکنولوژی در سیستم تصاویر دیجیتال یعنی سیستم DDR می باشد.
این سیستم به واسطه مصرف اشعه بسیار کمتر و تصاویری با رزولوشن بسیار بالاتر، نقش قابل توجهی در کاهش دوز دریافتی اشعه توسط بیمار و نیز افزایش دقت تشخیصی ایفا می کند.
وجود قابلیت تهیه کلیشه full spine که در بررسی انحنا ستون فقرات کاربرد فراوانی دارد، از مزایا و قابلیت های مهم این دستگاه می باشد.
رادیولوژی دیجیتال (رادیوگرافی دیجیتال) در اکثر کشورهای جهان به تدریج جای تصویربرداری های سنتی با پرتوی ایکس (رادیولوژی با تیوب های low و فیلم) را گرفته است. با این وجود بر اساس آمار رسمی از 1300 مرکز رادیولوژی در کشور ٬ کمتر از 30 مرکز ٬ از رادیولوژی دیجیتال استفاده می نمایند که در این میان تنها مراکز معدودی دارای سیستم های رادیولوژی با فلت پنل و سایر دتکتور های تصویر برداری با اشعه ایکس هستند.
در رادیولوژی از اشعه استفاده شده و از تصاویر استفاده نمیشود. این نوع تصویربرداری مستقیماً از اشعه یونی استفاده میکند. به طور کلی میتوان گفت رادیولوژی یک تخصص در پزشکی است که به تولید تصاویر داخلی بدن از طریق عوامل مختلف فیزیکی، میدان مغناطیسی و غیره میپردازد و از این تصاویر برای تشخیص و در حد کمتری برای پیشآگاهی و درمان بیماریها استفاده میکند. هدف از رادیولوژی تشخیص مشکلات داخلی، جلوگیری از ایجاد صدمه و درد قبل از اینکه این بیماری خیلی جدی شود است؛ زیرا پزشکان را قادر میسازد تا بیماریها را سریعتر و دقیقتر تشخیص دهند.
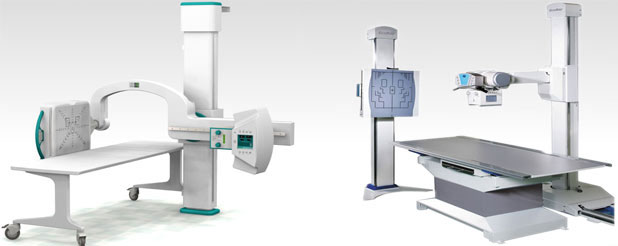
دستگاه رادیولوژی
اشعه ایکس یا رنتگن در طبیعت، زیاد وجود ندارد. برای کاربرد پزشکی این پرتوها باید به وسیله لامپهایی که برای این منظور ساخته شدهاند تولید شود. در لامپ مولد اشعه ایکس که شبیه لامپهای کاتودیک است، با بمباران الکترونی قطعه فلز مقاوم و کوچکی که از جنس تنگتن در قطبی از لامپ به نام کانون قرار دارد، ترازهای انرژی الکتریکی در این فلز به هم میخورد و انرژی ناشی از جابجایی الکترونها به صورت اشعه ایکس بیرون میآید. الکترونهایی که مورد استفاده قرار میگیرند از سیمپیچ کوچکی در قطب منفی لامپ تولید میشوند و به کمک خلأ درون لامپ و تحت تأثیر اختلاف پتانسیل که از یک ژنراتور تولید میشود، به کانون لامپ برخورد میکنند.
دستگاههای مورد استفاده در رادیولوژی
دستگاههایی که با اشعه ایکس کار میکنند.
- X-Ray: این دستگاه معمولاً در تشخیص بیماریهای استخوان و ریه استفاده میشود.
- ماموگرافی: این دستگاه اغلب در تشخیص بیماریهای سینه استفاده میشود. همچنین بعد از 40 سالگی به عنوان یک ابزار غربالگری از آن استفاده میشود.
- تراکم سنجی استخوان: این دستگاه اغلب در تشخیص پوکی استخوان استفاده میشود. دستگاه، میزان تراکم استخوان در بیمار را اندازهگیری میکند.
- توموگرافی کامپیوتری CT: برای تشخیص بیماریهای کل بدن استفاده میشود.
- آنژیوگرافی: برای تشخیص بیماریهای عروقی استفاده میشود. درمان بیماریهای عروقی نیز با دستگاه آنژیوگرافی انجام میشود. از تجهیزات مختلفی برای ورود به ورید استفاده میشود. سپس با داخل شدن داروها به داخل ورید، رگ قابلمشاهده است.
دستگاههایی که با امواج صوتی کار میکنند:
- سونوگرافی: متداولترین وسیله پزشکی در درمان بیماری اندامهای شکم است. همچنین این دستگاه در نظارت بر بارداری استفاده میشود و ضرری برای بیمار ندارد.
- سونوگرافی داپلر رنگی: در تشخیص بیماریهای عروقی استفاده میشود. همچنین به وسیله آن، خونرسانی بسیاری از اندامها نیز ارزیابی میشود. از این سونوگرافی در بارداری نیز استفاده میشود.
دستگاههایی که با امواج فرکانس رادیویی کار میکنند:
- MRI: این دستگاه، برای تشخیص بیماریهای تمام ساختارهای بدن، به ویژه ساختارهای رباطهای مغزی و عضلانی استفاده میشود. همچنین در بررسی اندامهای شکم به طور گستردهای مورد استفاده قرار میگیرد.
عملکرد دستگاه رادیولوژی
پرتو ایکس ری اولیه
منبع اشعه ایکس لوله اشعه ایکس است. اشعه ایکس در یک منطقه بسیار کوچک در داخل لوله تشکیل میشود. از این مرحله، اشعه ایکس به فضا منحرف میشود. لوله اشعه ایکس توسط یک محفظه لوله سربدار احاطه شده است. قسمتی از اشعه ایکس پراکنده توسط محفظه لوله جذب میشود. اشعه ایکس ایجاد شده، از طریق شکافی به نام درگاه لوله از محفظه خارج میشود. تابشی که از لوله خارج میشود، تابش اولیه نامیده میشود.
به ناحیه مربعی اشعه ایکس که به بیمار و میز اشعه ایکس برخورد میکند، میدان تابش گفته میشود. یک خط خیالی در مرکز پرتوی اشعه ایکس و عمود بر محور طولانی لوله اشعه ایکس، اشعه مرکزی نامیده میشود. اشعه مرکزی در موقعیتیابی بیمار مهم است؛ زیرا از این نقطه برای تراز کردن لوله اشعه ایکس با قسمت موردنظر از بدن بیمار، استفاده میشود.
عبور اشعه از بدن بیمار
طی قرار گرفتن در معرض رادیوگرافی، اشعه ایکس از لوله از طریق بیمار به گیرنده تصویر (IR) هدایت میشود. با عبور اشعه ایکس از بدن بیمار، برخی از آنها توسط بیمار جذب میشوند و برخی دیگر جذب نمیشوند. ساختارهای آناتومیک که دارای تراکم (جرم) بافتی بیشتری هستند، مانند استخوان، تابش بیشتری نسبت به بافت کم چگال، مانند عضله جذب میکنند.
این مرحله منجر به تابش الگویی با شدت متفاوت در پرتو اشعه ایکس از طرف بدن بیمار میشود. به این تابش، تابش باقیمانده یا تابش خروجی میگویند. این تابش در نهایت به IR منتقل میشود. اکنون IR شامل یک «تصویر دیده نشده» به نام تصویر نهفته است. این تصویر تا زمان پردازش در فسفرهای IR ذخیره میشود. در مرحله پردازش، تصویر پنهان به یک تصویر قابل مشاهده تبدیل خواهد شد.
سیستم گیرنده تصویر
سیستم IR شامل یک کاست است که حاوی صفحه تصویربرداری فسفر است. امروزه در بخش رادیولوژی، IR بخشی از سیستم تصویربرداری دیجیتال است. این کاست حاوی صفحهای با فسفرهای خاص است که تصویر اشعه ایکس را تا زمان پردازش ذخیره میکند. کاست از فسفرهای صفحه در برابر آسیب و آلودگی محافظت میکند. صفحات IR در اندازههای استاندارد ارائه میشوند.
نحوه انجام رادیولوژی
بعد از اینکه تکنیسین رادیولوژی بیمار را در وضعیت مناسب قرار داد و اندامی که قرار است تصویربرداری کند را عکسبرداری کرد، او را در وضعیت مناسبی قرار میدهد. بعد از آن یک صفحه فلزی که مخصوص فیلم رادیولوژی میباشد را زیر اندام یا کنار آن قرار میدهد که به آن صفحه کاست Cassette میگویند. در مرحله بعد منبع اشعه ایکس که بر روی دسته فلزی خاصی قرار گرفته را در نزدیکی اندام قرار میدهد به طوری که قسمتی از اندام که نیاز به تصویربرداری دارد بین منبع اشعه ایکس و کاست قرار گیرد. از بیمار خواسته میشود تا در همین وضعیت بیحرکت باقی بماند.
تکنسین رادیولوژی اتاق را ترک کرده و در اتاق مجاور کلید تولید اشعه ایکس را میفشارد. تابش اشعه ایکس به اندام مورد نظر در کسری از ثانیه صورت میگیرد. در بسیاری اوقات عکسبرداری از اندام در دو یا چند جهت انجام میشود به این معنی که چند عکس از اندام از زاویههای مختلف گرفته میشود. در این موارد تکنسین رادیولوژی مجدداً اندام را در وضعیت دیگری قرار داده و مراحل قبل را تکرار میکند. از بیمار خواسته میشود تا در اتاق دیگری منتظر بماند. در این فاصله زمانی فیلمرادیولوژی به اصطلاح ظاهر میشود یعنی فرآیندهای شیمیایی بر روی آن صورت میگیرد تا تصویر ایجاد شده بر روی آن قابل دیدن شود. در صورتی که کیفیت تصویر تهیه شده در حد مطلوب بود به بیمار اجازه داده میشود تا بخش رادیولوژی را ترک کند.
مزایای رادیولوژی
با استفاده از انواع روشهای تصویربرداری و رادیولوژی میتوان بسیاری از بیماریها را در سریعترین زمان و با دقیقترین روشها تشخیص داد. از جمله بیماریها و مشکلاتی که با تصویربرداری از بدن قابل تشخیص است میتوان به بیماریهای قلبی و عروقی، انواع سرطانها، بیماریهای ریوی، شکستگی استخوان و… اشاره کرد.
تشخیص بسیاری از بیماریها بدون استفاده از رادیولوژی امکانپذیر نیست و در بعضی از مواقع عدم استفاده از آن، تشخیص را برای پزشک بسیار دشوار میکند. یکی دیگر از مزایای استفاده از رادیولوژی، تشخیص و نحوه عملکرد بدن پس از درمان و یا عمل جراحی و بررسی میزان موفقیت آن است. استفاده از رادیولوژی به پزشک این امکان را میدهد تا انواع مشکلات داخلی را تشخیص داده و در صورت نیاز به جراحی، این کار را انجام دهد. همچنین استفاده از تصویربرداری برای بیماران اورژانسی از اهمیت خاصی برخوردار است.
عوارض جانبی رادیولوژی
در مورد عوارض رادیولوژی میتوان گفت که به دلیل استفاده از درصد پایینی از اشعه ایکس، دارای کمترین میزان خطر است و مزایای آن نسبت به عوارض خود به مراتب بیشتر است و به همین دلیل تنها برای خانمهای باردار منع استفاده دارد.
میزان تاثیر دستگاه رادیولوژی بر کیفیت و دقت تصاویر به چه میزان است؟
یکی از عوامل مهم در تشخیص هرچه بهتر بیماری کیفیت و دقت بالای دستگاه می باشد.
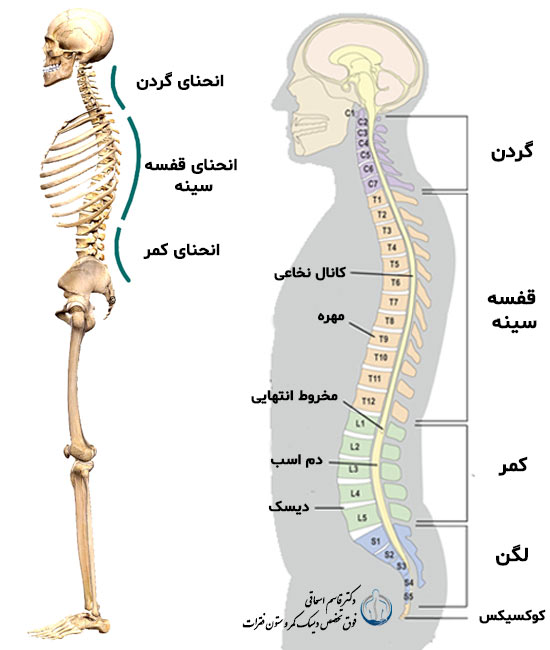
 رادیوگرافی شکم برای تشخیص سنگ های کلیوی و رادیوگرافی ستون فقرات کمری بهتر است با امادگی قبلی انجام شوند تا روده ها از گاز و مدفوع خالی بوده و ارزش تشخیصی تصاویر افزایش خواهد یافت. چنین عکس هایی در مواقع ضروری بدون امادگی نیز انجام می گردتد.
رادیوگرافی شکم برای تشخیص سنگ های کلیوی و رادیوگرافی ستون فقرات کمری بهتر است با امادگی قبلی انجام شوند تا روده ها از گاز و مدفوع خالی بوده و ارزش تشخیصی تصاویر افزایش خواهد یافت. چنین عکس هایی در مواقع ضروری بدون امادگی نیز انجام می گردتد.
رادیوگرافیهای خود را دور نریزید! چه بسا سالها بعد، مقایسه عکس های جدیدی که خواهید گرفت با با عکس های قبلی بسیار کمک کننده و تشخیصی باشد. در اینده ای نزدیک تصاویر دیجیتال جای عکس های فعلی رادیوگرافی را خواهد گرفت. لیکن در حال حاضر در کشور ما به علت هزینه بسیار بالا هم برای پزشکان و هم برای بیماران این پدیده فراگیر نشده است.
در رادیولوژی تمام دیجیتال نسبت به رادیولوژی سنتی ضریب خطا بسیار پایین تر می باشد زیرا بر اساس نرم افزار داخلی دستگاه دز اشعه و تمامی کمیت های تصویر برداری بصورت خودکار (یا نیمه خودکار) تنظیم و بهینه شده و اثر نقش بسته بر روی دتکتور بطور همزمان شدت پرتو خروجی از تیوپ رادیولوژی را کنترل می نماید. این خود باعث می شود علاوه بر کاهش دز اشعه و حذف تعداد دفعات تکرار تصویر برداری ٬ تصویر بسیار مطلوبی ایجاد شود همچنین بر اساس مشخصات دتکتور مورد استفاده در این سیستم ها ٬ نرم افزار داخلی سیستم بصورت خودکار اقدام به اصلاح تصویر خروجی از دتکتور می نماید تا تصویری در نهایت دقت و کیفیت ایجاد شود. البته بجز امکانات تغییر و اصلاح نرم افزاری بر روی تصاویر و کمی بهتر شدن کیفیت آنها (به دلیل ماهیت کاست های CR) شاهد بهینه شدن تابش پرتو ایکس (در نتیجه کاهش دز دریافتی بیمار) و کنترل همزمان بر روی تصویر در حال ثبت در سیستم های سی ار نمی باشیم.
پشتیبانی از سیستم Pacs و (picture archiving communication systems):
این سیستم شامل تجهیزات نرم افزاری و سخت افزاری جهت ایجاد یک شبکه داخلی بین تمامی تجهیزات تصویر برداری در مرکز درمانی ٬ سیستم ذخیره و آرشیو تصاویر با فرمت دایکام (که خود شامل مکانی امن دارای حجم بسیار بالایی از حافظه سخت افزاری (Hard Disc) جهت ذخیره تصاویر و سایر مشخصات بیماران می باشد) ٬ ارتباط با محل مشاهده و تفسیر تصاویر گرفته شده (Work Station) و در نهایت قابلیت تبادل اطلاعات تصاویر با سایر مراکز درمانی و اینترنت می باشد. این سیستم در محیطی امن (جلوگیری از احتمال هرگونه دستکاری در تصاویر رادیوگرافی بخصوص در پزشکی قانونی جهت ارائه به مراکز قانونی توسط حفظ و نگهداری اصل تصاویر در مرکز تصویر برداری) امکان مشاهده و دسترسی پزشکان به تصاویر و سابقه بیماران را بصورت آنلاین (که نیازمند خطوط پر سرعت اینترنتی میی باشد) ٬ فراهم می آورد.
البته این در صورتی است که تمامی مراکز درمانی در سطح کشور به این سیستم مجهز و آنرا پشتیبانی نمایند زیرا اصولا این سیستم بصورت یک سیستم یکپارچه بین مراکز درمانی طراحی شده است.
● با حذف فیلم در رادیوگرافی دیجیتال ٬ هزینه تهیه فیلم رادیولوژی ٬ دارو های ظهور و ثبوت فیلم ٬ خرید و نصب تجهیزاتی نظیر پاس کاست ٬ دستگاه ظهور و ثبوت فیلم (پروسسورها) و آلودگی های زیستی ناشی از فیلم های رادیولوژی کاهش می یابد.
● با استفاده از رادیولوژی دیجیتال فاصله زمانی بین اقدام جهت تصویر برداری و تحویل تصویر نهایی رادیولوژی بسیار کاهش می یابد. از اینرو این سیستم ها جهت استفاده در موارد اورژانس بسیار مناسب خواهند بود.
 سی تی اسکن و MRIتکمیل می گردد. هیچ کدام از موارد فوق به تنهایی برای تشخیص نهایی کافی نمی باشد. تفسیر رادیوگرافی در کنار علایم بالینی و معاینات بیمار ارزشمند است. از رادیوگرافی خود به تنهایی انتظار تشخیص نهایی را نداشته باشید رادیولوژی گلستان با انجام کنترل دوره ای و منظم دستگاه ها و محیط از نظر کیفیت و میزان اشعه، شرایطی مناسب از تصویربرداری و امنیت اشعه برای بیماران و پرسنل خود فراهم نموده است
سی تی اسکن و MRIتکمیل می گردد. هیچ کدام از موارد فوق به تنهایی برای تشخیص نهایی کافی نمی باشد. تفسیر رادیوگرافی در کنار علایم بالینی و معاینات بیمار ارزشمند است. از رادیوگرافی خود به تنهایی انتظار تشخیص نهایی را نداشته باشید رادیولوژی گلستان با انجام کنترل دوره ای و منظم دستگاه ها و محیط از نظر کیفیت و میزان اشعه، شرایطی مناسب از تصویربرداری و امنیت اشعه برای بیماران و پرسنل خود فراهم نموده است
اجزای دستگاه رادیولوژی

کولیماتور
وسیله ای است برای محدود کردن اشعه ایکس به کار می رود. به خروجی تیوب اشعه ایکس در محفظه تیوب وصل می شود تا اندازه و شکل شعاع اشعه ایکس را تنظیم کند. کلیماتور دارای دو دریچه است می تواند با بازو بسته شدن و محدوده و تابش اشعه ایکس را تغییر دهد. هر دریچه شامل چهار صفحه سربی است که به صورت زوجهابی مستقل حرکت می کنند.

محفظه تیوپ
از جنس فولاد بوده که مملو از روغن است و حباب شیشه ای را دربرمی گیرد. این محفظه محلی برای اتصال کابلهای فشار قوی داشته و دارای پایه ای است که تیوپ را نگه می دارد.

حفاظ لامپ و کابلهای فشار قوی
به دلیل ساطع شدن اشعه ایکس در تمام جهات از لامپ مولد با شدت تقریباً یکسان و اینکه بسیاری از این تشعشعات اکسپوژر غیر ضروری برای بیماران و پرسنل ایجاد می کند، و کیفیت فیلم را نیز کاهش می دهد، حفاظ فلزی لامپ این قسمت از اشعه اضافی و اشعه های پراکنده شده را جذب می کند.
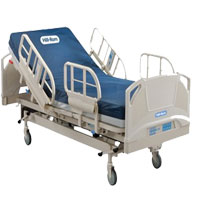
تخت رادیوگرافی
تختهای رادیوگرافی درطرح های مختلف ساخته می شوند که می توانند بدون بوکی یا با بوکی باشند. تمام تختهای با بوکی رادیولوژی در زیر سطح رویی یک قسمت برای تعبیه شدن بوکی دارند. هر بوکی شامل یک محل برای قرارگرفتن کاست و یک محل درروی کاست برای قرار گرفتن گرید هستند. این وسیله توسط دکتر بوکی (Gustave Bucky) در سال 1913 اختراع گردید و هنوز موثرترین راه جهت حذف پرتوهای ثانویه ناشی از میدانهای بزرگ رادیوگرافی محسوب می گردد.
نگارش و گردآورنده: رضا رحیمی
- ادامه مطلب
تاریخ: دوشنبه , 20 آذر 1402 (04:26)
- گزارش تخلف مطلب


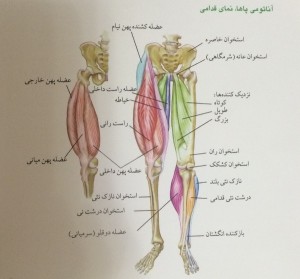
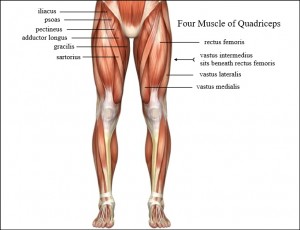



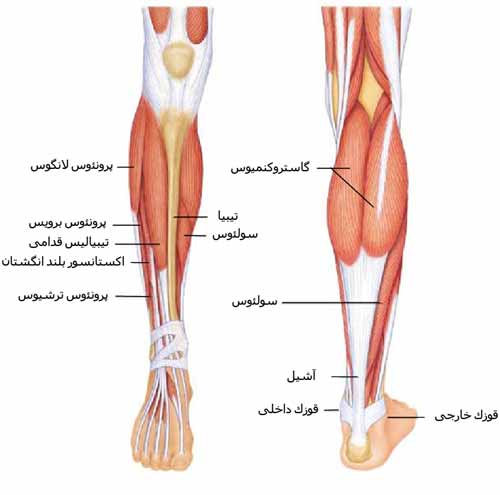
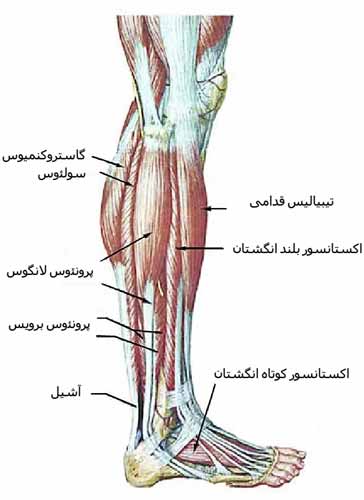
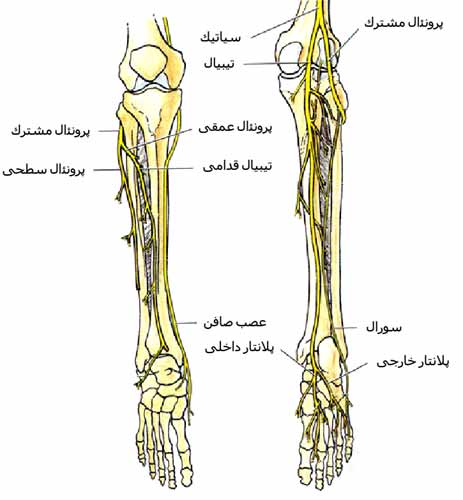
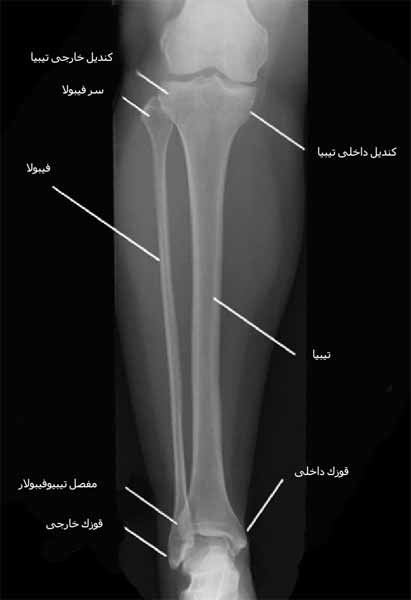
 مفصل زانو را تشکیل می دهد حجیم و بزرگ است. این قسمت از تیبیا از استخوان اسفنجی Cancellous bone درست شده و به دو ناحیه که به آنها کندیل های تیبیا می گویند تقسیم می شود.
مفصل زانو را تشکیل می دهد حجیم و بزرگ است. این قسمت از تیبیا از استخوان اسفنجی Cancellous bone درست شده و به دو ناحیه که به آنها کندیل های تیبیا می گویند تقسیم می شود.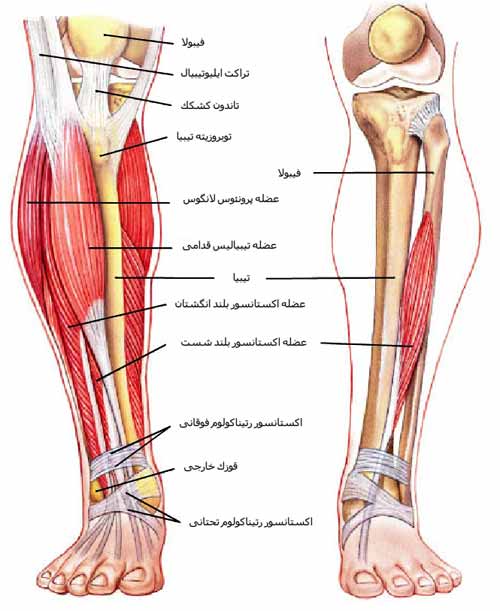
 لامینکتومی می گویند.
لامینکتومی می گویند. www.depuysynthes.com
www.depuysynthes.com
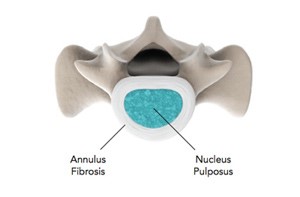 ترانس فورامینال استفاده می شود.
ترانس فورامینال استفاده می شود.
 کمربند طبی استفاده کنید تا از کمر و دیسک های بین مهره ای تان محافظت شود.
کمربند طبی استفاده کنید تا از کمر و دیسک های بین مهره ای تان محافظت شود. اسپاسم عضلات برطرف گردد. وجود تنش در عضلات با گذشت زمان موجب محدود شدن توان حرکتی می شود.
اسپاسم عضلات برطرف گردد. وجود تنش در عضلات با گذشت زمان موجب محدود شدن توان حرکتی می شود. کشش ستون فقرات روشی است که به منظور کاهش اثر نیروی جاذبه بر روی ستون فقرات انجام می شود. می توان با وارد کردن نیروی کششی به استخوان های ستون فقرات شدت فتق دیسک را کاهش داد. برای توضیح نحوه اثرگذاری این روش از مثال زیر کمک می گیریم: زمانی که لاستیک ماشین پنچر می شود با قرار دادن جک زیر ماشین، فشار از روی لاستیک برداشته می شود و دیگر پنچر بودن آن قابل مشاهده نیست. به کمک روش تراکشن می توان بیرون زدگی دیسک کمر یا گردن را کاهش داد.
کشش ستون فقرات روشی است که به منظور کاهش اثر نیروی جاذبه بر روی ستون فقرات انجام می شود. می توان با وارد کردن نیروی کششی به استخوان های ستون فقرات شدت فتق دیسک را کاهش داد. برای توضیح نحوه اثرگذاری این روش از مثال زیر کمک می گیریم: زمانی که لاستیک ماشین پنچر می شود با قرار دادن جک زیر ماشین، فشار از روی لاستیک برداشته می شود و دیگر پنچر بودن آن قابل مشاهده نیست. به کمک روش تراکشن می توان بیرون زدگی دیسک کمر یا گردن را کاهش داد.









